Depression hos vuxna
Depression hos vuxna
Omfattning av kunskapsstödet
Vårdförloppet inleds vid misstanke om depression hos en vuxen patient och avslutas när patienten tillfrisknat eller vid övertag av specialiserad psykiatrisk vård, samt även när patienter återgår till primärvården för uppföljning efter specialiserad psykiatrisk vård.
- Vårdförloppet omfattar vuxna patienter med depression som handläggs i primärvård från att misstanke om depression uppstår till dess att patienten blivit återställd.
- Vårdförloppet omfattar även när patienten får bedömning inom specialiserad psykiatrisk vård. Det avslutas om vårdansvaret går över till specialiserad psykiatrisk vård.
- Vårdförloppet omfattar även patienter som är färdigbehandlade inom specialiserad psykiatrisk vård och återgår till primärvården.
En fullständig beskrivning av kriterier för omfattningen finns under rubriken Ingång och utgång.
Vårdnivå och samverkan
Primärvården är första linjens vård inom både region och kommun och innefattar flera olika verksamheter. Primärvården tillgodoser behovet av medicinsk bedömning och behandling samt utför omvårdnad och rehabilitering i de fall som detta inte kräver särskilda medicinska och tekniska resurser eller särskild specialiserad kompetens.
Kommunerna ska erbjuda en god hälso- och sjukvård i särskilda boenden för äldre, korttidsboenden, bostäder med särskild service för personer med funktionsnedsättning och dagverksamheter som är reglerade i socialtjänstlagen. Ansvaret omfattar också personer i bostad med särskild service (LSS-boenden) samt dagliga verksamheter som är reglerade i LSS (lagen om stöd och service till vissa funktionshindrade).
Många av de sköraste patienterna med komplexa hälsoproblem och svåra funktionsnedsättningar får delar av sin vård inom den kommunala hälso- och sjukvården.
Arbetsgruppen har i vårdförloppet valt att fokusera på den vård som patienter får i primärvård, eftersom det är här de flesta får sin vård. Dock anser arbetsgruppen att det är viktigt att inkludera vårdövergångarna i detta vårdförlopp, mellan primärvård och specialiserad psykiatrisk vård. Avgränsningen gentemot barn och unga valdes på grund av ett till viss del annat vårdbehov och annan struktur än vården för vuxna.
Om hälsotillståndet
Definition
Depression innebär ett ihållande tillstånd med nedstämdhet, förlust av energi och minskat intresse för sådant som vanligen ger utbyte och tillfredsställelse. Andra vanliga symtom är sömnsvårigheter, förändrad aptit, obeslutsamhet och vid svårare tillstånd ökade skam- och skuldkänslor, förlust av självtillit och mer frekventa tankar på döden och på suicid.
Depression ger ofta symtom som kan misstolkas som kroppsligt orsakade. Detta gäller särskilt för äldre personer där somatiska symtom som trötthet och värk kan vara tecken på depression, liksom oföretagsamhet.
Svårighetsgraden kan variera från lindrig, med liten påverkan på funktionsförmågan, till svår, med hög suicidrisk och psykotiska symtom. Patienter med depression som inte får rätt behandling i tid riskerar att försämras och har en sämre långtidsprognos.
Förekomst
Depression är en av de stora folksjukdomarna och en vanlig anledning till ohälsa och funktionsnedsättning. Andelen personer i den vuxna befolkningen som vid ett bestämt tillfälle har en pågående depression uppskattas till mellan fem och åtta procent (1) Ungefär 20–30 % av alla depressioner har ett ihållande förlopp, det vill säga varaktighet på minst två år.
Livstidsprevalensen för depression är omkring 35 % för kvinnor och 25 % för män (2). Depression efter förlossningen, så kallad postpartumdepression, drabbar upp till 15 % av alla nyblivna mödrar i Sverige (3). Förekomsten av depression i befolkningen är högre hos äldre och samvarierar med somatisk sjuklighet och funktionsnedsättning.
Det är vanligt med fler än en depressionsepisod under livet. Episoderna blir ofta djupare, mer långvariga och tätare ju fler depressioner en individ går igenom. Studier har konstaterat att depression är mycket vanligare hos äldre som dör i suicid jämfört med yngre. Identifiering och behandling av depression är därför centrala mål för suicidprevention för äldre.
Majoriteten av alla vuxna med depression- eller ångestsyndrom söker vård i primärvården, cirka 20 % av dessa remitteras vidare till specialistpsykiatrin (4) .
Orsaker
Orsaken till insjuknande i depression är inte helt känd men sannolikt multifaktoriell. Oftast bidrar en kombination av faktorer till insjuknandet, till exempel biologisk sårbarhet, psykosocial situation, livskriser, livsomställningar, andra sjukdomar och stress. Individanpassad vård är därför av särskild vikt för att tillsammans med patienten välja lämpliga behandlingsinsatser och åtgärda påverkbara stressorer.
Samsjuklighet
Samsjuklighet med somatiska sjukdomar, inklusive kognitiva funktionsnedsättningar, och andra psykiska sjukdomar inklusive ångest är vanligt, liksom skadligt substansbruk. Depression är förknippad med en förhöjd psykiatrisk och somatisk samsjuklighet, förhöjd mortalitet och höga samhällskostnader (5) .
Ingång och utgång
Ingång i vårdförloppet
Ingång i vårdförloppet sker när en individ kommer i kontakt med vården och misstanke om depression föreligger.
Vanligt förekommande symtom på depression är (se Depression, VIP)
- ihållande nedstämdhet eller minskad lust eller intresse för sådant individen vanligen uppskattar
- ångest, trötthet och sömnproblem, förändring av aptit och vikt, hopplöshet, skuldkänslor och tankar på döden
- lågt välbefinnande, diffus smärta och diffusa kroppsliga symtom, främst hos äldre (se Tecken hos äldre, VIP)
- lättretlighet, irritation.
Tidigare episod av depression stärker misstanken.
Ingång i vårdförloppet sker även när patienten vårdats inom specialiserad psykiatrisk vård och därefter bedöms behöva fortsatt uppföljning i primärvården. Det kan till exempel vara om
- patienten förbättrats och inte längre bedöms behöva specialiserad psykiatrisk vård men behöver fortsatt uppföljning inom primärvården
- alla behandlingsalternativ av patientens tillstånd bedöms vara genomförda och patienten bedöms kunna följas i primärvården.
Utgång ur vårdförloppet
Utgång ur påbörjat vårdförlopp kan ske på något av följande sätt:
- Om beslut fattas om vidare omhändertagande inom specialiserad psykiatrisk vård efter bedömning vid en psykiatrisk akutmottagning.
- Om patienten är återställd från depression (psykologisk behandling).
- Om patienten är återställd från depression och därefter har följts upp sex månader (vid läkemedelsbehandling).
- Om patienten bedöms ha en svår depression och remitteras till specialiserad psykiatrisk vård där beslut fattas om vidare omhändertagande.
- Om patienten inte blivit återställd i primärvården trots adekvat behandling enligt rekommenderade metoder och remitteras till specialiserad psykiatrisk vård där beslut fattas, vid fysiskt besök, om vidare omhändertagande.
- Om diagnosen depression utesluts.
Flödesschema för vårdförloppet
Flödesschemat beskriver de åtgärder som ingår i vårdförloppet. Beskrivning i text finns i åtgärdsbeskrivningen.
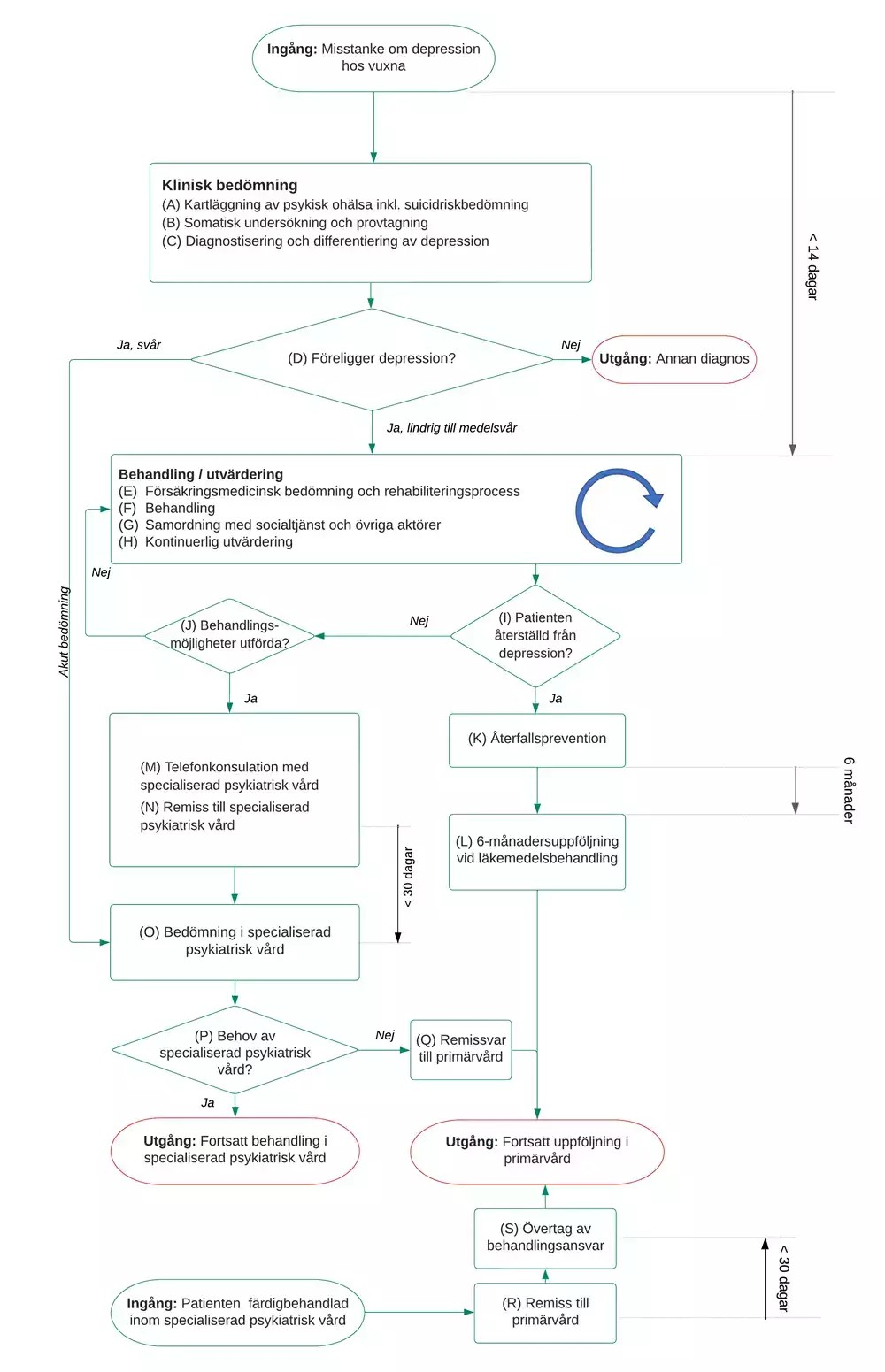
Vårdförloppets åtgärder
Patientmedverkan och kommunikation
Personcentrering och dokumenterad överenskommelse
Personcentrering och patientkontrakt är beaktat i ovan beskrivna åtgärder. Utöver detta är nedanstående viktigt att lyfta fram.
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom patientkontrakt, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling. Det är av största vikt att särskild hänsyn tas till den deprimerade patientens individuella förutsättningar som ofta präglas av pessimism, oro och uppgivenhet. Fokus bör riktas mot patientens egen motivation.
Patientkontraktet utgår från patientens och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Patientkontrakt kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd.
Mer information finns på SKR:s webbsida om patientkontrakt. När individen behöver insatser från fler aktörer upprättas även en samordnad individuell plan (SIP).
Tillgänglighet, kontinuitet och bemötande är särskilt viktigt för individer med depression. Det är viktigt att vården är ett ställföreträdande hopp, följer patientens eventuella suicidtankar, stödjer patienten till initiativ och framtidsplaner. Hos individer med en komplex problematik som får insatser från fler aktörer är samordnad individuell plan (SIP) viktig för att tillgodose behovet av kontinuitet och samordning i vården.
Stöd och information för patient och närstående
Stöd till närstående
Närstående har ofta en unik kunskap om individen. Samarbete med närstående är ofta gynnsamt för individens återhämtning.
Närstående till individer med psykisk sjukdom behöver samtidigt ofta stöd för egen del.
Kommunen är enligt socialtjänstlagen skyldig att erbjuda olika former av stöd till närstående.
Information om socialtjänstens och övriga aktörers insatser
Socialtjänstens och övriga aktörers insatser för patienter med depression är många gånger viktiga och sker i samordning med vården. För mer information om möjliga insatser, se bilagan nedan.
Stöd till barn som anhöriga
Individer med psykisk sjukdom kan ibland svikta i sin föräldraförmåga. Barn som har en närstående med psykisk sjukdom kan därför behöva uppmärksammas särskilt för att de inte ska fara illa.
Orosanmälan till socialtjänsten om ett barn far illa
Personal inom offentlig verksamhet är skyldiga att anmäla till socialtjänsten om de i sin verksamhet får kännedom om eller misstänker att ett barn far illa. Anmälan ska utgå från egna iakttagelser och egen bedömning kring patientens eller vårdnadshavarens psykiska och fysiska status och hur det kan påverka barnet. Anmälan kan göras muntligt men ska som regel alltid kompletteras med en skriftlig anmälan. Socialnämnden har sedan ansvaret för att utreda situationen för barnet.
Utmaningar och mål
Patientens utmaningar
Utifrån patienters och närståendes erfarenheter har följande övergripande utmaningar identifierats.
- Bristande tillgänglighet.
- Dåligt bemötande.
- Bristfällig utredning.
- Delaktighet/information.
- Otillräcklig planering/behandling.
- Bristande samordning.
- Bristande kontinuitet.
- Bristande samarbete mellan primärvård och specialiserad psykiatrisk vård.
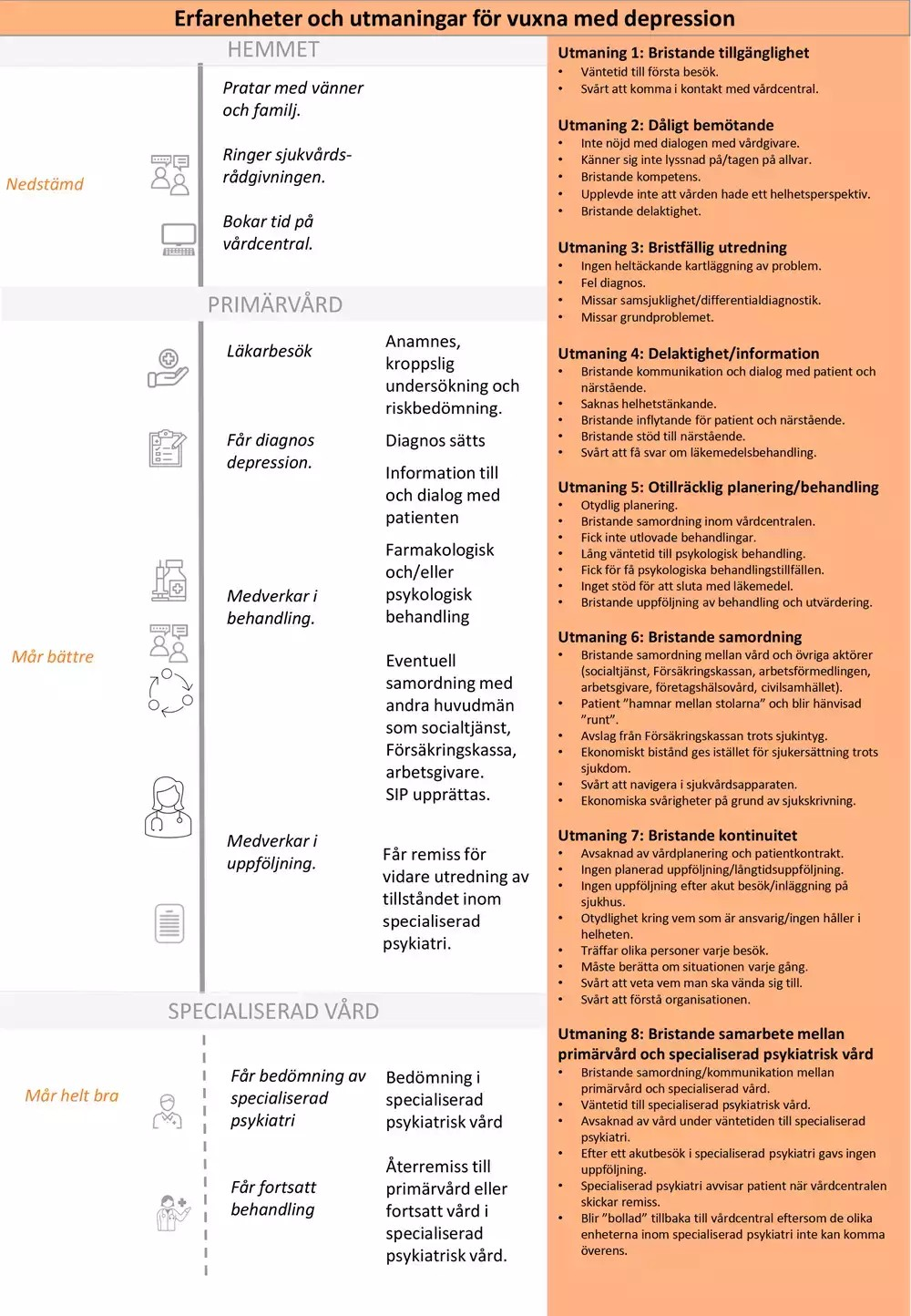
Nulägesbeskrivning av patienters erfarenheter
Bilden nedan är en grafisk presentation av i nuläget vanligt förekommande erfarenheter av hälso- och sjukvården hos vuxna personer med depression.
- I kolumn 1 beskrivs identifierade positiva och negativa patientupplevelser.
- I kolumn 2 anges för patienten vanligt förekommande aktiviteter och åtgärder.
- I kolumn 3 beskrivs vårdens vanligt förekommande aktiviteter och åtgärder.
- I kolumn 4 beskrivs huvudsakliga utmaningar som patienterna möter. Vårdförloppet är utformat för att adressera dessa utmaningar som även avspeglas i vårdförloppets mål och indikatorer.
Vårdförloppets mål
Vårdförloppets övergripande målsättning är att vuxna med depression snabbt får tillgång till strukturerad bedömning, diagnos och behandling enligt Socialstyrelsens nationella riktlinjer samt blir återställda. Mer specifikt syftar vårdförloppet till att
- patient med misstänkt depression genomgår en strukturerad klinisk bedömning och behandling påbörjas enligt åtgärdslistan inom 14 dagar från ingång i vårdförloppet
- patienten och dennes närstående (om patienten samtycker) medverkar i beslut om och planering av vård och stödinsatser
- patientens psykosociala situation kartläggs och samverkan med andra huvudmän initieras vid behov
- behandlingsutbudet är differentierat i enlighet med Socialstyrelsens nationella riktlinjer
- vården är lättillgänglig, samordnad och har hög kontinuitet under hela sjukdomsförloppet samt i övergången mellan primärvård och specialiserad psykiatrisk vård
- effekten av behandling utvärderas strukturerat och kontinuerligt med självskattningsinstrument under och efter avslutad behandling
- uppföljning av läkemedelsbehandling sker sex månader efter att patienten blivit återställd.
Kvalitetsuppföljning
Indikatorer för uppföljning
Indikatorerna nedan visar vilka indikatorer som avses följas i vårdförloppet. För detaljerad information om hur indikatorerna beräknas, hänvisas till webbplatsen Kvalitetsindikatorkatalog där kompletta specifikationer publiceras i takt med att de är genomarbetade. Där beskrivs och motiveras också de valda indikatorerna.
Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt. Data redovisas könsuppdelat och totalt, och för både region- och enhetsnivå när det är möjligt och relevant.
I bilagan nedan finns information om uppföljning av vårdförloppet och dess indikatorer.
Resultatmått
- Andel patienter med depression som skattat helhetsintrycket (atmosfär, tillgodosett behov, rekommenderar till andra) över 70 procent i Nationella patientenkäten (se Nationella patientenkäten, SKR, nedan)
- Andel patienter med ny depressionsepisod som har förbättrad MADRS-S-skattning efter 3 månader
Processmått
- Andel patienter med nydiagnostiserad depression som blivit somatiskt undersökta 3 månader före eller efter ny diagnos (PVQ Dep 02)
- Andelen patienter med nydiagnostiserad depression som förskrivits/ordinerats antidepressiva senaste 18 månaderna (PVQ Dep 03)
- Andel patienter med nydiagnostiserad depression som fått psykologisk behandling (PVQ-09) (SibeR)
- Andel patienter som fått återbesök/kontakt inom 6 veckor efter nydiagnostiserad depression (PVQ Dep 04)
- Andel patienter med ny depressionsepisod som genomgått strukturerad suicidriskbedömning
- Andel patienter med depression som fått ett första besök inom specialiserad psykiatrisk vård senast 30 dagar från remiss
Kvalitetsregister
Nedanstående kvalitetsregister kan vara relevanta att registrera i under någon del av vårdförloppet (se även åtgärdsbeskrivningen) oavsett om de används för uppföljning av vårdförloppets indikatorer eller inte.
Sammanfattning av vårdförloppet
Vårdförloppets målsättning är att vuxna med depression snabbt får tillgång till strukturerad bedömning, diagnos och behandling enligt Socialstyrelsens nationella riktlinjer samt blir återställda och återfår full funktionsförmåga. Vidare mål är att vården är lättillgänglig, samordnad och har hög kontinuitet, samt att patienten, och om så önskas, dennes närstående får information om sjukdomen, behandlingsalternativ, egenvård och om vad som bör göras vid försämring.
Vid kartläggning av vanligt förekommande erfarenheter av hälso- och sjukvården hos individer med depression framkom utmaningar gällande
- tillgänglighet
- bemötande
- utredning/diagnostik
- planering och information
- behandling
- samordning
- kontinuitet
- samarbete mellan primärvård och specialiserad psykiatrisk vård.
Vårdförloppet beskriver insatser som syftar till att möta dessa utmaningar och säkerställa en noggrann och strukturerad bedömning där särskild hänsyn tas till differentialdiagnoser och samsjuklighet för att förbättra den diagnostiska träffsäkerheten. Insatserna innefattar även snabb och evidensbaserad behandling och kontinuerlig strukturerad uppföljning.
Vårdförloppet beskriver även remissförfarande och tidsgränser för bedömning inom specialiserad psykiatrisk vård. Vårdförloppet följs upp med hjälp av framtagna indikatorer. Vårdförloppens beskrivning av evidensbaserad vård ska integreras med individanpassade åtgärder. Det är av största vikt att särskild hänsyn tas till patientens individuella förutsättningar som ofta präglas av pessimism, oro och uppgivenhet.
Generellt om personcentrerade och sammanhållna vårdförlopp
Om vårdförlopp
Personcentrerade och sammanhållna vårdförlopp syftar till att uppnå ökad jämlikhet, effektivitet och kvalitet i hälso- och sjukvården samt att skapa en mer välorganiserad och helhetsorienterad process för patienten.
Vårdförloppen utgår från tillförlitliga och aktuella kunskapsstöd och tas gemensamt fram av olika professioner inom regionernas nationella system för kunskapsstyrning.
I vårdförloppet beskrivs kortfattat vad som ska göras, i vilken ordning och när. Det beskriver en personcentrerad och sammanhållen vårdprocess som omfattar en hel eller en del av en vårdkedja. Åtgärderna kan individanpassas och inkluderar hur individens hälsa kan främjas.
Vårdförloppen avser minska oönskad variation och extra fokus riktas till det som inte fungerar i nuläget ur ett patientperspektiv. Det personcentrerade förhållnings- och arbetssättet konkretiseras genom patientkontrakt som tillämpas i vårdförloppen.
Den primära målgruppen för kunskapsstödet är hälso- och sjukvårdspersonal som ska få stöd i samband med vårdmötet. Avsnitten som rör utmaningar, mål och uppföljning av vårdförloppet är främst avsedda att användas tillsammans med beskrivningen av vårdförloppet vid införande, verksamhetsutveckling och uppföljning. De riktar sig därmed till en bredare målgrupp.
Om personcentrering
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom patientkontrakt, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling.
Patientkontraktet utgår från patientens och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Patientkontrakt kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd.
Mer information finns på SKR:s webbsida om patientkontrakt.
Om kvalitetsuppföljning
Vårdförloppet innehåller indikatorer för att följa upp i vilken grad patienten har fått vård enligt vårdförloppet.
Vårdförloppets mål och åtgärder följs upp genom resultat- och processmått, vilket skapar förutsättningar för ett kontinuerligt förbättringsarbete.
Befintliga källor används i den mån det går, men målsättningen är att strukturerad vårdinformation ska utgöra grunden för kvalitetsuppföljningen. Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt.
Relaterad information
Kompletterande underlag
Konsekvensbeskrivning
Arbetsgruppens medlemmar
(1) Nationellt vård- och insatsprogram Depression och ångestsyndrom [Internet]. Västra Götaland: NPO Psykisk hälsa. 2018 [uppdaterad 23 augusti 2022; citerad 4 oktober 2022]. Hämtad från: https://www.vardochinsats.se/depression-och-aangestsyndrom/
(2) Socialstyrelsen. Nationella riktlinjer för vård vid depression och ångestsyndrom. Stöd för styrning och ledning. Stockholm: Socialstyrelsen; 2021. Artikelnummer: 2021-4-7339. [citerad 4 oktober 2022]. Hämtad från: https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/nationella-riktlinjer/2021-4-7339.pdf
(3) Statens beredning för medicinsk utvärdering. Behandling av postpartumdepression [Internet]. Stockholm: Statens beredning för medicinsk utvärdering (SBU); 2022. Projekt. [citerad 4 oktober 2022]. Hämtad från: https://www.sbu.se/sv/pagaende-projekt/behandling-av-postpartumdepression/
(4) Socialstyrelsen. Vård vid depression och ångestsyndrom. Underlagsrapport. Stockholm: Socialstyrelsen; 2019. Artikelnummer: 2019-5-13. [citerad 4 oktober 2022]. Hämtad från: https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/nationella-riktlinjer/2019-5-13.pdf
(5) Lundberg J, Cars T, Lööv SÅ, Söderling J, Tiihonen J, Leval A, et al. Clinical and societal burden of incident major depressive disorder: A population-wide cohort study in Stockholm. Acta Psychiatr Scand. 2022 Jul;146(1):51-63. doi: 10.1111/acps.13414. Epub 2022 Mar 2. PMID: 35165894; PMCID: PMC9310720.

