Obstruktiv sömnrelaterad andningsstörning (OSDB) hos barn
Obstruktiv sömnrelaterad andningsstörning (OSDB) hos barn
Omfattning av kunskapsstödet
Vårdförloppet inleds vid misstanke om obstruktiv sömnrelaterad andningsstörning hos barn från 18 månader till och med 17 års ålder och avslutas när symtomen förbättrats och inte återkommit inom ett år av aktiv exspektans eller övre luftvägskirurgi.
En fullständig beskrivning av kriterier för omfattningen finns under rubriken Ingång och utgång.
Vårdnivå och samverkan
Obstruktiv sömnrelaterad andningsstörning hos barn utreds och behandlas inom flera olika medicinska specialiteter och på olika vårdnivåer som primärvård, barnhälsovård och öron- näs- och hals. Jämlik och högkvalitativ vård kan åstadkommas genom ett systematiskt arbetssätt med välfungerande vårdkedjor och god tillgång till den vård som krävs. (1)(2)
Relaterade kunskapsstöd
Om hälsotillståndet
Definition
Obstruktiv sömnrelaterad andningsstörning hos barn förkortas OSDB (obstructive sleep disordered breathing) och omfattar olika grad av obstruktion av övre luftvägarna under sömn. Spektrat går från den mildaste formen habituell snarkning som definieras med snarkning tre nätter i veckan eller mer, till den svåraste formen obstruktiv sömnapné (OSA) som kräver utredning med polysomnografi (PSG) eller nattlig andningsregistrering (NAR). För närmare beskrivning av kliniska definitioner se Bilaga Kliniska definitioner på OSDB och OSA.
Förekomst
Den högsta prevalensen av OSDB ses bland förskolebarn, mellan två till sex år, den åldern då den lymfoida vävnaden i svalget oftast tillväxer. Det saknas svenska siffror på prevalensen av OSDB men internationella siffror från olika studier beskriver en förekomst av OSDB på 4 till 15 procent och OSA på en till fem procent, för barn som är i övrigt väsentligen friska. (3)(4)(5)(6)(7)
För barn med vissa samsjukligheter är risken och förekomsten av OSDB högre, dessa tillstånd finns beskrivna i Bilaga Riskfaktorer och riskgrupper som anges i vårdförloppet, lista 3. För kompletterande bakgrund angående prevalens, komplikationer och behandling av OSDB och OSA, se Bilaga Kompletterande bakgund.
Orsaker
Den vanligaste orsaken till det övre luftvägshinder som orsakar OSDB och OSA hos i övrigt friska barn är stora halsmandlar (tonsiller) eller stor körtel bakom näsan (adenoid). När barnet sover och musklerna slappnar av obstruerar den lymfoida vävnaden ett relativt litet svalg.
Riskfaktorer
Kända riskfaktorer och riskgrupper för att utveckla eller ha OSDB är listade i Bilaga - Riskfaktorer och riskgrupper som anges i vårdförloppet. Några av de vanligaste är:
- Lymfoid hyperplasi (adenoid, tonsiller, tungbas)
- prematuritet
- allergisk rinit
- astma
- övervikt/obesitas framförallt hos skolbarn
- felställningar i ansiktsskelett
- familjär OSDB
- socioekonomisk utsatthet
- ADHD
- hypertoni
Diagnoskriterier
- R06.5
- Barn med endast munandning eller snarkning som inte uppfyller kriterierna på OSDB skall få ICD-10 kod: R06.5
- R06.8A
- Barn med OSDB, det vill säga habituell snarkning ( ≥ 3 nätter per vecka) med ett tilläggssymtom alternativt klinisk bild av OSDB ska diagnostiseras med ICD-10-kod: R06.8A
- G47.3
- För att ställa diagnos obstruktiv sömnapné (OSA) med ICD-10 kod: G47.3 ska barnet ha genomgått andningsregistrering under sömn med PSG eller NAR och erhållit ett obstruktivt apné-hypopné-Index, OAHI ≥ 1 (En obstruktiv apné hos barn innebär andningsuppehåll med ökat andningsarbete under tiden för två andetag, med eller utan mikrouppvaknande.)
(19) (20)
Tillgängligheten för övervakad PSG och NAR är varierande och bristfällig i Sverige (för mer information om registrering av andning under sömn hos barn i Bilaga Diagnostik med polysomnografi eller nattlig andningsregistrering).
För enklare diagnostik på i övrigt friska barn kan film av barnet och frågeformulär Pediatric Sleep Questionnaire (PSQ) användas som stöd. Barnets vårdnadshavare ombeds filma barnet under två minuter när barnet har som mest besvär. Se Bilaga Klinisk diagnostik med film och frågeformulär PSQ och Bilaga Pediatric Sleep Questionnaire, SRBD-subscale för mer information om film och validering av nytt frågeformulär.
Samsjuklighet
Somatisk samsjuklighet är vanligt både för barn med och utan särskild risk som finns listade i Bilaga Riskfaktorer och riskgrupper som anges i vårdförloppet, lista 3. Även psykiatrisk samsjuklighet kan förekomma.
Sjukdomsförlopp
OSDB hos i övrigt friska barn med tydlig tonsill- eller adenoidhypertrofi behandlas ofta framgångsrikt med svalgkirurgi och kräver ingen andningsregistrering under sömn. Hos barn med samsjuklighet eller svårtolkad symtombild skall nattlig andningsregistrering eller PSG kunna erbjudas.
Svalgkirurgi är förstahandsbehandling och innebär att adenoid tas bort (adenoidektomi) och tonsiller tas bort helt (adenotonsillektomi, ATE) eller minskas (adenotonsillotomi, ATT). ATT är den vanligaste kirurgiska behandlingen av OSDB och OSA hos barn i Sverige, med en ökning de senaste decennierna. (21)(22)
Komplikationer
Komplikationer av hälsotillståndet
Obehandlad obstruktiv sömnrelaterad andningsstörning hos barn ger komplikationer i form av kroniskt dålig sömnkvalitet med påverkan både på psykisk och fysisk utveckling.
Obehandlad OSDB kan även leda till dålig viktuppgång, beteendeförändringar, koncentrations- och inlärningssvårigheter samt kardiovaskulära komplikationer. Studier har visat förändringar i hjärnan, även hos barn med enbart habituell snarkning utan tydliga andningsuppehåll. Obehandlade obstruktiva andningsbesvär är ett potentiellt farligt tillstånd, främst hos barn med samsjuklighet.
- dålig viktuppgång
- beteendeförändringar
- koncentrations- och inlärningssvårigheter
- felställningar i bettet - högt gomvalv, korsbett
- hjärt- och kärlsjukdomar
Komplikationer efter kirurgisk behandling
- Blödning
- Smärta
- Infektionsrisk
- Återväxt av vävnad efter inkomplett borttagning av adenoid eller tonsiller
(35)(36)
Ingång och utgång
Ingång i vårdförloppet
Ingång i förloppet sker vid kvarstående misstanke om OSDB efter att en klinisk bedömning genomförts av läkare. Bedömning om kvarstående misstanke sker efter att initial misstanke väckts.
Initial misstanke
Initial misstanke om OSDB kan väckas av klinisk bild eller jakande svar på frågan:
- Har barnet under den senaste månaden snarkat tre nätter i veckan eller mer?
Frågan bör ställas inom barnhälsovården vid 18 månader respektive tre års ålder. Frågan kan även ställas av vårdpersonal i annan del av vården. Om initial misstanke om OSDB väcks skickas remiss till primärvården för läkarbedömning. Där utförs en samlad klinisk bedömning som syftar till att utreda om misstanken om OSBD kvarstår. Bedömningen utförs enligt nedan med stöd av definitioner OSDB enligt Bilaga – Kliniska definitioner på OSDB och OSA.pdf.
Kvarstående misstanke
Vid klinisk bedömning ställs följande sju frågor om tilläggssymtom:
Under sömn:
- Under sömn: Har barnet svårigheter med andningen eller kämpar med andningen?
- Har du någon gång sett barnet ha andningsuppehåll?
- Om barnet är sex år eller äldre: Har barnet av och till kissat på sig om natten?
Under vakenhet:
- Har barnet tendens till att andas genom munnen på dagen?
- Har barnet problem med att vara sömnig på dagen?
- Har barnet uppmärksamhetssvårigheter? Överaktivitet?
- Vaknar barnet med huvudvärk på morgonen?
Vid besöket ska även följande bedömas:
Status:
- allmäntillstånd, hjärta och lungor
- avvikande viktutveckling eller obesitas (ISO-BMI> 30)
- tonsillhypertrofi och bettfelställning (retro/mikrognati, högt gomvalv)
Om samsjuklighet föreligger med ökad risk för OSDB/OSA; se Bilaga Riskfaktorer och riskgrupper som anges i vårdförloppet, lista 1 och lista 3.
Ingång sker i vårdförloppet vid kvarstående misstanke om OSDB. Detta föreligger om initial misstanke väckts och svaret är ja på minst en av de sju frågor om tilläggssymtom eller ett statusfynd enligt ovan eller annan samsjuklighet framkommer, exempelvis obesitas, Downs syndrom, muskelsvaghet eller ansiktsmissbildning. Se Bilaga Riskfaktorer och riskgrupper som anges i vårdförloppet, lista 3.
Vid munandning och snarkning sätts nasal steroid (mometason) in i fyra till sex veckor för barn mellan tre och fem års ålder, och vid misstanke om allergisk rinit även till äldre barn. Om det finns tveksamhet till kvarstående misstanke om OSDB, utvärdera effekten innan beslut om kvarvarande OSDB. Vid obesitas (ISO-BMI 30 eller över) rekommenderas parallell viktreduktionsbehandling. (37) (38) (39)
Utgång ur vårdförloppet
Utgång ur påbörjat vårdförlopp kan ske på något av följande sätt:
- Aktiv exspektans har rekommenderats med eller utan behandling och symtom på OSDB har förbättrats enligt patient eller vårdnadshavare.
- Inga eller milda symtom på OSDB kvarstår efter svalgkirurgi.
- Polysomnografi eller nattlig andningsregistrering visar väsentligen normal andning och patienten har inga eller milda symtom.
- Remiss har utfärdats för behandling utanför detta vårdförlopp, exempelvis andningsstöd med övertrycksventilation.
Flödesschema och åtgärder
Flödesschemat är en grafisk översikt av de åtgärder som ingår i vårdförloppet. Beskrivning i text finns i åtgärdsbeskrivningen.
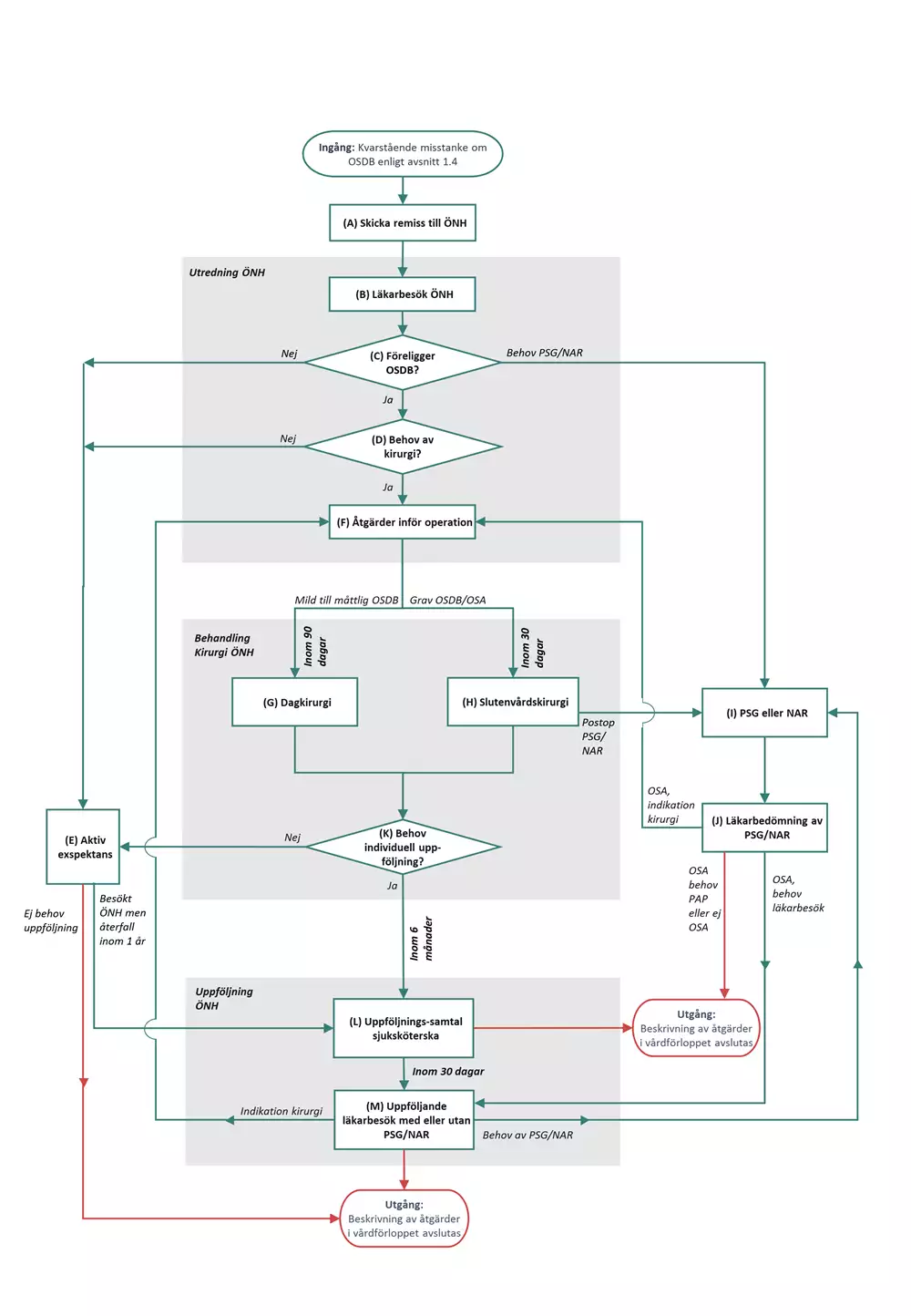
Vårdförloppets åtgärder
Här beskrivs de åtgärder som ingår i vårdförloppet. Med patientens åtgärder innefattas barnets och vårdnadshavares åtgärder utifrån barnets ålder och mognad.
Patientmedverkan och kommunikation
Personcentrering och dokumenterad överenskommelse
Personcentrering är beaktat i ovan beskrivna åtgärder. Utöver detta är nedanstående viktigt att lyfta fram.
Medverkan i utredning och behandling
Framtagandet av patientkontrakt innebär att läkaren och/eller sjuksköterskan har en dialog och tillsammans med patienten och dess vårdnadshavare göra en gemensam överenskommelse om den fortsatta vården. Det ska också finnas kontaktuppgifter till en fast vårdkontakt som patienten och/eller dess vårdnadshavare kan vända sig till om de har frågor eller om besvären förvärras. Det ska även finnas en överenskommen planering för åtgärder inför operation samt information om förberedelser inför vårdbesök och operation ska delges patienten.
Medverkan i uppföljning
Överenskommelsen ska även innehålla information om vad som händer efter operation samt om planerad uppföljning och aktuella kontaktuppgifter. Det ska framgå om patienten och/eller dess vårdnadshavare själv ska ta kontakt för att boka tid eller om kallelse kommer att skickas, samt information om vilka kontaktvägar som finns ifall barnet eller dess vårdnadshavare har frågor eller vid försämring.
Stöd och information för patient och närstående
Utmaningar och mål
Patientens utmaningar
Utifrån patienters och närståendes erfarenheter har följande övergripande utmaningar identifierats:
- lång tid till ställd diagnos eller missad diagnos
- svårt att upptäcka och registrera barnets nattliga andningsproblem
- svårigheter i samband med operation
- uppföljningsbrister eller utebliven uppföljning.
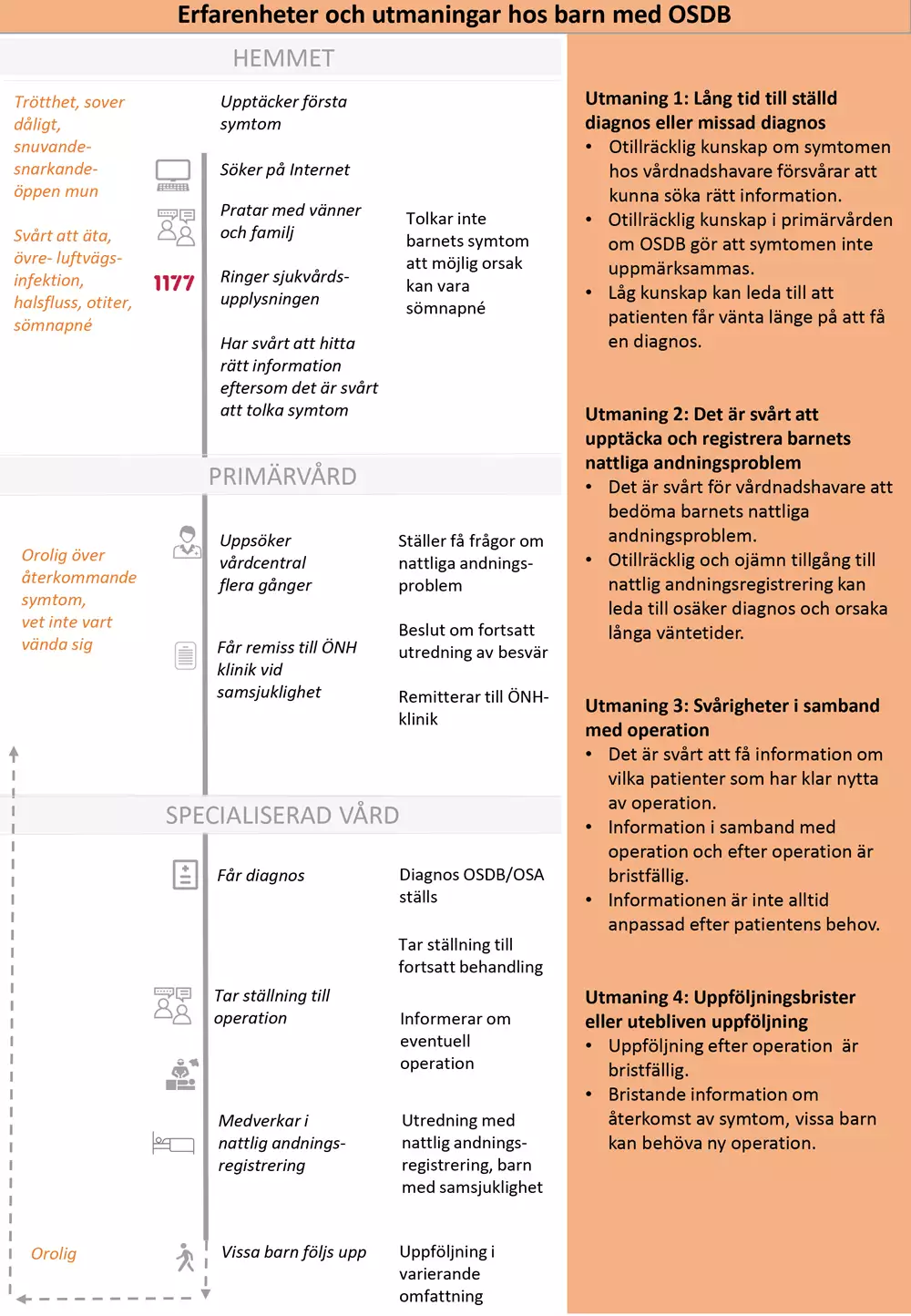
Nulägesbeskrivning av patienters erfarenheter
Bilden nedan är en grafisk presentation av i nuläget vanligt förekommande erfarenheter av hälso- och sjukvården hos barn med OSDB.
- I kolumn 1 beskrivs identifierade positiva och negativa patientupplevelser.
- I kolumn 2 anges för patienten vanligt förekommande aktiviteter och åtgärder.
- I kolumn 3 beskrivs vårdens vanligt förekommande aktiviteter och åtgärder.
- I kolumn 4 beskrivs huvudsakliga utmaningar som patienterna möter. Vårdförloppet är utformat för att adressera dessa utmaningar som även avspeglas i vårdförloppets mål och indikatorer.
Vårdförloppets mål
Det övergripande målet med vårdförloppet är att barn med OSDB ska uppnå bästa möjliga hälsa. Vårdförloppets specifika mål är att uppnå
- förbättrad möjlighet till delaktighet och ökad kunskap om OSDB och OSA och dess riskgrupper hos patient, vårdnadshavare och vårdgivare
- förenkling för primärvård och specialiserad vård att tidigt identifiera patienter med misstänkt OSDB
- utökad tillgång av polysomnografi och nattlig andningsregistrering för en säkrare diagnostik av OSA och mer jämlik vård
- förkortad väntetid för patienters besök inom specialiserad vård och till svalgkirurgi för en säker och mer jämlik vård
- strukturerad uppföljning av symtom på OSDB för utvalda patienter efter behandling.
Kvalitetsuppföljning
Indikatorer för uppföljning
Indikatorerna nedan visar vilka indikatorer som avses följas i vårdförloppet. I bilagan längre ner finns mer information om uppföljning av detta vårdförlopp och dess indikatorer.
Läs mer om uppföljning av vårdförlopp under rubriken "Generellt om personcentrerade och sammanhållna vårdförlopp".
Resultatmått
- Andel barn med OSDB/OSA som på sexmånadersuppföljningen efter kirurgisk behandling svarar att besvären är borta
- Andel barn med OSDB/OSA som har samsjuklighet och som på sexmånadersuppföljningen efter kirurgisk behandling svarar att besvären är borta, eller att de blivit ganska bra från sina besvär
- Andel barn med OSDB/OSA som har samsjuklighet och efter kirurgisk behandling har AHI/OAHI < 5 avseende resultat på NAR/PSG.
Processmått
- Andel barn med grav OSA (OAHI ≥10) som har blivit opererade inom 30 dagar
- Andel barn med OSDB (exklusive grav OSA) som har blivit opererade inom 90 dagar
- Andel barn med diagnosen OSDB/OSA utan samsjuklighet som har genomgått kirurgisk behandling
- Andel barn med diagnosen OSDB/OSA med samsjuklighet som har genomgått kirurgisk behandling
- Andel barn med OSDB/OSA som efter kirurgisk behandling får uppföljning hos sjuksköterska inom sex månader
- Andel barn med OSDB/OSA som efter svalgkirurgi får uppföljning hos ÖNH-läkare inom ett år
- Andel barn med OSDB/OSA som efter kirurgisk behandling genomgår reoperation inom 24 månader
- Andel barn med OSDB/OSA som inom ett år från diagnos har genomgått PSG/NAR
Kvalitetsregister
Nedanstående kvalitetsregister kan vara relevanta att registrera i under någon del av vårdförloppet (se även åtgärdsbeskrivningen) oavsett om de används för uppföljning av vårdförloppets indikatorer eller inte.
Sammanfattning av vårdförloppet
Obstruktiv sömnrelaterad andningsstörning (OSDB, obstructive sleep disordered breathing) orsakas av olika grader av trängsel i övre luftvägen vid inandning under sömn.
OSDB är ett spektrum av symtom från habituell snarkning och ansträngd andning, till Obstruktiv sömnapné (OSA), där nattlig andningsregistrering behövs för diagnos och gradering av antal andningsuppehåll per sömntimme.
OSDB är vanligt hos i övrigt friska barn, med en förekomst av 4 till 15 procent, beroende på urvalskriterier, och OSA 1 till 5 procent, men de blir ännu vanligare bland barn med viss samsjuklighet, exempelvis övervikt eller vissa ansikts- eller kromosomavvikelser.
OSDB och OSA är potentiellt allvarliga tillstånd med uttalad påverkan på barnens hälsa och utveckling.
Vårdförloppet omfattar olika åtgärder för i övrigt friska barn, varav majoriteten är förskolebarn, och de med samsjuklighet med ökad risk för OSDB/OSA.
Tidig upptäckt, klinisk diagnostik (vid behov med polysomnografi, PSG, eller nattlig andningsregistrering, NAR), behandling och uppföljning är avgörande för att minska risken för komplikationer av OSDB och OSA.
I dagsläget finns en variation mellan regioner gällande operationsfrekvens, ofta långa väntetider till första besök i den specialiserade öron- näs- och halssjukvården (ÖNH) och till halsmandeloperation i sluten vård, samt bristande tillgång till PSG eller NAR.
Vårdförloppet omfattar barn från 18 månaders ålder till och med 17 år. Det inleds vid misstänkt OSDB efter initial bedömning av symtom och status samt åtgärder inom primärvården, och avslutas när symtomen förbättrats och inte återkommit inom ett år av aktiv exspektans eller efter övre luftvägskirurgi.
Vårdförloppet avslutas även om resultat från anamnes och nattlig andningsregistrering visar att behandlingskrävande OSA inte föreligger eller om remiss utfärdas för annan behandling som ligger utanför vårdförloppet, exempelvis Positive Airway Pressure (PAP).
Målen med vårdförloppet är
- förbättrad möjlighet till delaktighet och ökad kunskap om OSDB och OSA och dess riskgrupper hos patient, vårdnadshavare och vårdgivare
- förenkling för primärvård och specialiserad vård att tidigt identifiera patienter med misstänkt OSDB
- utökad tillgång av polysomnografi och nattlig andningsregistrering för en säkrare diagnostik av OSA och mer jämlik vård
- förkortad väntetid för patienters besök inom specialiserad vård och till svalgkirurgi för en säker och mer jämlik vård
- strukturerad uppföljning av symtom på OSDB för utvalda patienter efter behandling.
För att följa upp vårdförloppet används bland annat indikatorer kopplade till symtom och resultat på PSG/NAR från utvalda barn efter behandling, samt väntetid till besök hos specialist och tid till operation. Indikatorerna följs med journaldata samt med ny diagnoskod OSDB R06.8A i Vården i siffror och andra databaser.
Generellt om personcentrerade och sammanhållna vårdförlopp
Om vårdförlopp
Personcentrerade och sammanhållna vårdförlopp syftar till att uppnå ökad jämlikhet, effektivitet och kvalitet i hälso- och sjukvården samt att skapa en mer välorganiserad och helhetsorienterad process för patienten.
Vårdförloppen utgår från tillförlitliga och aktuella kunskapsstöd och tas gemensamt fram av olika professioner inom regionernas nationella system för kunskapsstyrning.
I vårdförloppet beskrivs kortfattat vad som ska göras, i vilken ordning och när. Det beskriver en personcentrerad och sammanhållen vårdprocess som omfattar en hel eller en del av en vårdkedja. Åtgärderna kan individanpassas och inkluderar hur individens hälsa kan främjas.
Vårdförloppen avser minska oönskad variation och extra fokus riktas till det som inte fungerar i nuläget ur ett patientperspektiv. Det personcentrerade förhållnings- och arbetssättet konkretiseras genom patientkontrakt som tillämpas i vårdförloppen.
Den primära målgruppen för kunskapsstödet är hälso- och sjukvårdspersonal som ska få stöd i samband med vårdmötet. Avsnitten som rör utmaningar, mål och uppföljning av vårdförloppet är främst avsedda att användas tillsammans med beskrivningen av vårdförloppet vid införande, verksamhetsutveckling och uppföljning. De riktar sig därmed till en bredare målgrupp.
Om personcentrering
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom patientkontrakt, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling.
Patientkontraktet utgår från patientens och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Patientkontrakt kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd.
Mer information finns på SKR:s webbsida om patientkontrakt.
Om kvalitetsuppföljning
Vårdförloppen innehåller indikatorer för att följa upp i vilken grad patienten har fått vård enligt vårdförloppet. Befintliga källor används i den mån det går, men målsättningen är att strukturerad vårdinformation ska utgöra grunden för kvalitetsuppföljningen. Kvalitetsuppföljningen ska så stor utsträckning som möjligt baseras på information som är relevant för vården av patienten.
Vårdförloppets mål och åtgärder följs upp genom resultat- och processmått, vilket skapar förutsättningar för ett kontinuerligt förbättringsarbete.
För detaljerad information om hur indikatorerna beräknas, hänvisas till webbplatsen Kvalitetsindikatorkatalog där kompletta specifikationer publiceras i takt med att de är genomarbetade. Där beskrivs och motiveras också de valda indikatorerna.
Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt. Data redovisas könsuppdelat och totalt, och för både region- och enhetsnivå när det är möjligt och relevant.
Relaterad information
Följande länkar har tillsammans med referenserna i listan nedan använts som kompletterande kunskapsunderlag till vårdförloppet:
Kompletterande underlag
(1) Hemlin CS, J.; Alm, F.; Axelsson, S.; Beckert, L.; Ericsson, E.; Larsson, T.; Lundström, F.; Nerfeldt, P.; Odhagen, E.; Sunnergren, O. Stora skillnader i operationsfrekvens, blödningsfrekvens och patientrapporterad symtombefrielse i tonsilloperation i Sverige. Svensk ÖNH-tidskrift. 2020;28:10-5
(2) Vården i siffror. [2022-08-29]. https://skr.se/vantetiderivarden/vantetidsstatistik/vantetidsstatistikspecialiseradvard/uppskattadvantetidochledigkapacitet.54353.html
(3) Gudnadottir G, Ehnhage A, Bende M, et al. Healthcare provider contact for children with symptoms of sleep-disordered breathing: a population survey. The Journal of Laryngology & Otology. 2016;130:296-301. doi:10.1017/s0022215115003370
(4)
(5) Perry M,Whyte A. Immunology of the tonsils. Immunol Today. 1998;19:414-21. doi:10.1016/s0167-5699(98)01307-3
(6) Lumeng JC, Chervin RD. Epidemiology of pediatric obstructive sleep apnea. Proc Am Thorac Soc. Feb 15 2008;5(2):242-52. doi:10.1513/pats.200708-135MG
(7) Lee CF, Lee CH, Hsueh WY, Lin MT, Kang KT. Prevalence of Obstructive Sleep Apnea in Children With Down Syndrome: A Meta-Analysis. J Clin Sleep Med. May 15 2018;14(5):867-875. doi:10.5664/jcsm.7126
(8) Wang Q, Guo Y, Wu X, et al. Effect of allergic rhinitis on sleep in children and the risk factors of an indoor environment. Sleep Breath. Sep 2022;26(3):1265-1275. doi:10.1007/s11325-021-02546-2
(9) Okorie CUA, Afolabi-Brown O,Tapia IE. Pediatric pulmonary year in review 2021: Sleep medicine. Pediatr Pulmonol. 2022
(10) Narayanan A, Yogesh A, Mitchell RB, Johnson RF. Asthma and obesity as predictors of severe obstructive sleep apnea in an adolescent pediatric population. Laryngoscope. Mar 2020;130(3):812-817. doi:10.1002/lary.28029
(11) Crump C, Friberg D, Li X, Sundquist J, Sundquist K. Preterm birth and risk of sleep-disordered breathing from childhood into mid-adulthood. Int J Epidemiol. Apr 21 2019;doi:10.1093/ije/dyz075
(12) Ioan I, Mulier G, Taytard J, Cesaire A, Beydon N. Evaluation of obesity and asthma as risk factors for moderate to severe obstructive sleep apnea in children. J Clin Sleep Med. Jun 1 2022;18(6):1639-48. doi:10.5664/jcsm.9948
(13) Hansen C, Markstrom A, Sonnesen L. Specific dento-craniofacial characteristics in non-syndromic children can predispose to sleep-disordered breathing. Acta Paediatr. Mar 2022;111(3):473-477. doi:10.1111/apa.16202
(14) Lundkvist K, Sundquist K, Li X, Friberg D. Familial risk of sleep-disordered breathing. Sleep Med. Jun 2012;13(6):668-73. doi:10.1016/j.sleep.2012.01.014
(15) Williamson AA, Johnson TJ,Tapia IE. Health disparities in pediatric sleep-disordered breathing. Paediatr Respir Rev. 2022
(16) Friberg D, Lundkvist K, Li X, et al. Parental poverty and occupation as risk factors for pediatric sleep-disordered breathing. Sleep Med. 2015;16:1169-75
(17) Urbano GL, Tablizo BJ, Moufarrej Y, Tablizo MA, Chen ML, Witmans M. The Link between Pediatric Obstructive Sleep Apnea (OSA) and Attention Deficit Hyperactivity Disorder (ADHD). Children (Basel). Sep 19 2021;8(9)doi:10.3390/children8090824
(18) Horne RS, Yang JS, Walter LM, et al. Elevated blood pressure during sleep and wake in children with sleep-disordered breathing. Pediatrics. Jul 2011;128(1):e85-92. doi:10.1542/peds.2010-3431
(19) Kaditis AG, Alonso Alvarez ML, Boudewyns A, et al. Obstructive sleep disordered breathing in 2- to 18-year-old children: diagnosis and management. Eur Respir J. 2016;47:69-94
(20) Marcus CL, Brooks LJ, Draper KA, et al. Diagnosis and management of childhood obstructive sleep apnea syndrome. Pediatrics. Sep 2012;130(3):576-84. doi:10.1542/peds.2012-1671
(21) Stalfors J, Ovesen T, Bertelsen JB, et al. Comparison of clinical practice of tonsil surgery from quality register data from Sweden and Norway and one clinic in Denmark. BMJ Open. 2022;12:e056551
(22) Borgstrom A, Nerfeldt P, Friberg D, et al. Trends and changes in paediatric tonsil surgery in Sweden 1987-2013: a population-based cohort study. BMJ Open. 2017;7:e013346
(23) Macey PM, Kheirandish-Gozal L, Prasad JP, et al. Altered Regional Brain Cortical Thickness in Pediatric Obstructive Sleep Apnea. Frontiers in Neurology. 2018;9:4
(24) Ingram DG, Singh AV, Ehsan Z, Birnbaum BF. Obstructive Sleep Apnea and Pulmonary Hypertension in Children. Paediatr Respir Rev. Jun 2017;23:33-39. doi:10.1016/j.prrv.2017.01.001
(25) Tan HL, Alonso Alvarez ML, Tsaoussoglou M, et al. When and why to treat the child who snores? Pediatr Pulmonol. 2017;52:399-412
(26) Yu PK, Radcliffe J, Taylor HG, et al. Neurobehavioral Morbidity of Pediatric Mild Sleep-Disordered Breathing and Obstructive Sleep Apnea. Sleep. Feb 12 2022;doi:10.1093/sleep/zsac035
(27) Baker-Smith CM, Isaiah A, Melendres MC, et al. Sleep-Disordered Breathing and Cardiovascular Disease in Children and Adolescents: A Scientific Statement From the American Heart Association. J Am Heart Assoc. Sep 21 2021;10(18):e022427. doi:10.1161/JAHA.121.022427
(28) Au CT, Chan KC, Chook P, et al. Cardiovascular risks of children with primary snoring: A 5-year follow-up study. Respirology. 2021;26:796-803
(29) Isaiah A, Ernst T, Cloak CC, Clark DB, Chang L. Associations between frontal lobe structure, parent-reported obstructive sleep disordered breathing and childhood behavior in the ABCD dataset. Nature Communications. 2021-12-01 2021;12(1)doi:10.1038/s41467-021-22534-0
(30) Lee MH, Sin S, Lee S, et al. Altered cortical structure network in children with obstructive sleep apnea. Sleep. 2022;45
(31) Musso MF, Lindsey HM, Wilde EA, et al. Volumetric brain magnetic resonance imaging analysis in children with obstructive sleep apnea. Int J Pediatr Otorhinolaryngol. 2020;138:110369
(32) Walter LM, Shepherd KL, Yee A, et al. Insights into the effects of sleep disordered breathing on the brain in infants and children: Imaging and cerebral oxygenation measurements. Sleep Med Rev. 2019;50:101251
(33) Jennum P, Ibsen R, Kjellberg J. Morbidity and mortality in children with obstructive sleep apnoea: a controlled national study. Thorax. Oct 2013;68(10):949-54. doi:10.1136/thoraxjnl-2012-202561
(34) P. Jennum, M. Rejkjaer-Knudsen, R. Ibsen, E.K. Kiaer, C. von Buchwald, J. Kjellberg, Long-term health and socioeconomic outcome of obstructive sleep apnea in children and adolescents, Sleep Med. 75 (2020) 441-447. https://www.ncbi.nlm.nih.gov/pubmed/32987343
(35) A. Borgström, P. Nerfeldt, D. Friberg, Postoperative pain and bleeding after adenotonsillectomy versus adenotonsillotomy in pediatric obstructive sleep apnea: an RCT, European Archives of Oto-Rhino-Laryngology. 276 (2019) 11 3231-3238. https://link.springer.com/content/pdf/10.1007%2Fs00405-019-05571-w.pdf.
(36) Odhagen E, Sunnergren O, Hemlin C, Hessen Soderman AC, Ericsson E, Stalfors J. Risk of reoperation after tonsillotomy versus tonsillectomy: a population-based cohort study. Eur Arch Otorhinolaryngol. Oct 2016;273(10):3263-8. doi:10.1007/s00405-015-3871-7
(37) Gudnadottir G, Ehnhage A, Bende M, et al. Healthcare provider contact for children with symptoms of sleep-disordered breathing: a population survey. The Journal of Laryngology & Otology. 2016;130:296-301
(38) Kheirandish-Gozal L, Gozal D. Intranasal Budesonide Treatment for Children With Mild Obstructive Sleep Apnea Syndrome. PEDIATRICS. 2008-07-01 2008;122(1):e149-e155. doi:10.1542/peds.2007-3398
(39)
(40) Thomas RJ, Dalton S, Harman K, et al. Smartphone videos to predict the severity of obstructive sleep apnoea. Arch Dis Child. Jul 8 2021;doi:10.1136/archdischild-2020-320752
(41) Brodsky L. Modern Assessment of Tonsils and Adenoids. Pediatric Clinics of North America. 1989;36:1551-69
(42) Incerti Parenti S, Fiordelli A, Bartolucci ML, et al. Diagnostic accuracy of screening questionnaires for obstructive sleep apnea in children: A systematic review and meta-analysis. Sleep Med Rev. 2021;57:101464
(43) Amoils M, Chang KW, Saynina O, et al. Postoperative Complications in Pediatric Tonsillectomy and Adenoidectomy in Ambulatory vs Inpatient Settings. JAMA Otolaryngol Head Neck Surg. 2016;142:344-50
(44) Borgstrom A, Nerfeldt P, Friberg D. Adenotonsillotomy Versus Adenotonsillectomy in Pediatric Obstructive Sleep Apnea: An RCT. Pediatrics. 2017;139
(45) Mitchell RB, Archer SM, Ishman SL, et al. Clinical Practice Guideline: Tonsillectomy in Children (Update). Otolaryngol Head Neck Surg. 2019;160:S1-S42
(46) Odhagen E, Sunnergren O, Hemlin C, et al. Risk of reoperation after tonsillotomy versus tonsillectomy: a population-based cohort study. Eur Arch Otorhinolaryngol. 2016;273:3263-8
(47) Mitchell RB, Archer SM, Ishman SL, et al. Clinical Practice Guideline: Tonsillectomy in Children (Update). Otolaryngol Head Neck Surg. 2019;160:S1-S42
(48) British Thoracic Society. BTS Guideline for diagnosing and monitoring paediatric sleep disordered breathing (draft). [7 Oct]. www.brit-thoracic.org.uk/media/455743/bts-guideline-for-paediatric-sleep-disorders-consultation-feb-2022.pdf">https://www.brit-thoracic.org.uk/media/455743/bts-guideline-for-paediatric-sleep-disorders-consultation-feb-2022.pdf
(49) Katz ES, Greene MG, Carson KA, et al. Night-to-night variability of polysomnography in children with suspected obstructive sleep apnea. The Journal of Pediatrics. 2002;140:589-94
(50) Berry RB, Budhiraja R, Gottlieb DJ, et al. Rules for scoring respiratory events in sleep: update of the 2007 AASM Manual for the Scoring of Sleep and Associated Events. Deliberations of the Sleep Apnea Definitions Task Force of the American Academy of Sleep Medicine. J Clin Sleep Med. 2012;8:597-619
(51) Sateia MJ. International classification of sleep disorders-third edition: highlights and modifications. Chest. 2014;146:1387-94
(52) Marcus CL, Brooks LJ, Ward SD, et al. Diagnosis and Management of Childhood Obstructive Sleep Apnea Syndrome - Technical Report. PEDIATRICS. 2012;130:e714-e55
(53) Walijee H, Sood S, Markey A, et al. Is nurse-led telephone follow-up for post-operative obstructive sleep apnoea patients effective? A prospective observational study at a paediatric tertiary centre. Int J Pediatr Otorhinolaryngol. 2020;129:109766
(54) Manickam PV, Shott SR, Boss EF, et al. Systematic review of site of obstruction identification and non-CPAP treatment options for children with persistent pediatric obstructive sleep apnea. Laryngoscope. 2016;126:491-500
(55) Lin AC,Koltai PJ. Persistent pediatric obstructive sleep apnea and lingual tonsillectomy. Otolaryngol Head Neck Surg. 2009;141:81-5
(56) Carvalho FR, Lentini-Oliveira DA, Prado LB, et al. Oral appliances and functional orthopaedic appliances for obstructive sleep apnoea in children. Cochrane Database Syst Rev. 2016;10:CD005520

