Stroke och TIA – fortsatt vård och rehabilitering
Stroke och TIA – fortsatt vård och rehabilitering
Omfattning av kunskapsstödet
Vårdförloppet inleds inför utskrivning av patient från strokeenhet och omfattar åtgärder livet ut.
Vårdförloppet omfattar åtgärder inför utskrivning efter stroke eller TIA, fortsatt rehabilitering samt strukturerad uppföljning och pågår vanligen livet ut. Vårdförloppet tar vid där vårdförlopp Stroke och TIA - tidiga insatser och vård slutar.
En fullständig beskrivning av kriterier för omfattningen finns under rubriken Ingång och utgång.
Vårdnivå och samverkan
Vårdförloppet omfattar följande verksamheter: strokeenheter, rehabiliteringsenheter inom öppen och sluten vård, sjukhusets öppenvårdsmottagningar och primärvård.
Primärvård omfattar både regional och kommunal hälso- och sjukvård. På ett flertal ställen skrivs båda organisationerna ut för att betona att det kan ske både inom region och kommun.
Relaterade kunskapsstöd
1177 för vårdpersonal:
Om hälsotillståndet
Ungefär tre av fyra personer med stroke kommer till akutsjukhus med ambulans och första vårdkontakten tas oftast via 112, men också via 1177 (1) .
En mindre andel söker direkt på akutmottagning, alternativt tar de kontakt med primärvården eller en närakut först och hänvisas då akut vidare till en akutmottagning. Akut behandling av stroke sker primärt inom akutsjukvården.
Definition
Stroke är ett samlingsnamn för sjukdomar som påverkar hjärnas kärl och ger upphov till akuta neurologiska symtom.
Symtomen ska kvarstå minst 24 timmar eller leda till dödsfall, och inte ha någon annan uppenbar orsak än kärlsjukdom, för att definieras som stroke.
Om symtomen beror på ischemi och varar kortare tid än 24 timmar definieras tillståndet som en transitorisk ischemisk attack (TIA) (2) .
Förekomst
Årligen insjuknar cirka 25 000 personer i stroke och 10 000 i TIA (2) . Antalet strokefall har minskat under senare år. Strokeincidensen ökar dock med stigande ålder och fyra av fem patienter som insjuknar är över 65 år. Stroke kan förekomma i alla åldrar, även hos barn (1) (3).
Prevalensen, det vill säga antal personer som lever och har haft en stroke tidigare i livet, uppskattades 2015 till cirka 200 000 personer, det vill säga 1 942 per 100 000 personer (4) .
Orsaker
I Sverige orsakas stroke i 85 procent av fallen av en blodpropp (akut ischemisk stroke). I cirka tio procent av fallen orsakas den av en blödning inne i hjärnvävnaden (intracerebral blödning), medan cirka fem procent beror av en blödning mellan hjärnhinnorna (subaraknoidalblödning) (4) .
Sjukdomsförlopp
Var femte person som får stroke avlider inom tre månader (1) . De som överlever får ofta någon form av kvarstående motoriska och/eller kognitiva funktionsnedsättningar. Problem med sensorik, balans, kommunikation, tal och språk är också vanliga. Stroke är den tredje vanligaste orsaken till funktionsnedsättningar (3) . Behovet av personcentrerad strokerehabilitering är därför stort.
Ingång och utgång
Detta vårdförlopp är en fortsättning av vårdförloppet Stroke och TIA - tidiga insatser och vård och omfattar åtgärder livet ut.
Ingång i vårdförloppet
Ingång i vårdförloppet sker
- när en patient som genomgått stroke eller TIA står inför utskrivning från strokeenhet via vårdförlopp Stroke och TIA - tidiga insatser och vård
- efter utskrivning av en stroke- eller TIA-patient från annan enhet som inte innefattas i vårdförloppet Stroke och TIA - tidiga insatser och vård (exempelvis neurokirurgi, på grund av subaraknoidalblödning alternativt intracerebral blödning, kärlkirurgi på grund av karotisstenos, pediatrisk vård, internmedicinsk avdelning, eller tidigare vård innan vårdförloppen för stroke och TIA var etablerade) så att patienten får de insatser som inkluderas i strukturerad uppföljning och vid behov fortsatt rehabilitering.
Utgång ur vårdförloppet
Utgång ur vårdförloppet kan ske på något av följande sätt:
- Patienten återinsjuknar med stroke eller TIA och får då insatser enligt vårdförlopp Stroke och TIA - tidiga insatser och vård.
- Stroke- eller TIA-diagnos avskrivs.
- Beslut om palliativ vård tas vid livets slutskede enligt Nationellt vårdprogram för palliativ vård (5) .
Flödesschema för vårdförloppet
Flödesschemat är en grafisk översikt av de åtgärder som ingår i vårdförloppet. Beskrivning i text finns i åtgärdsbeskrivningen.
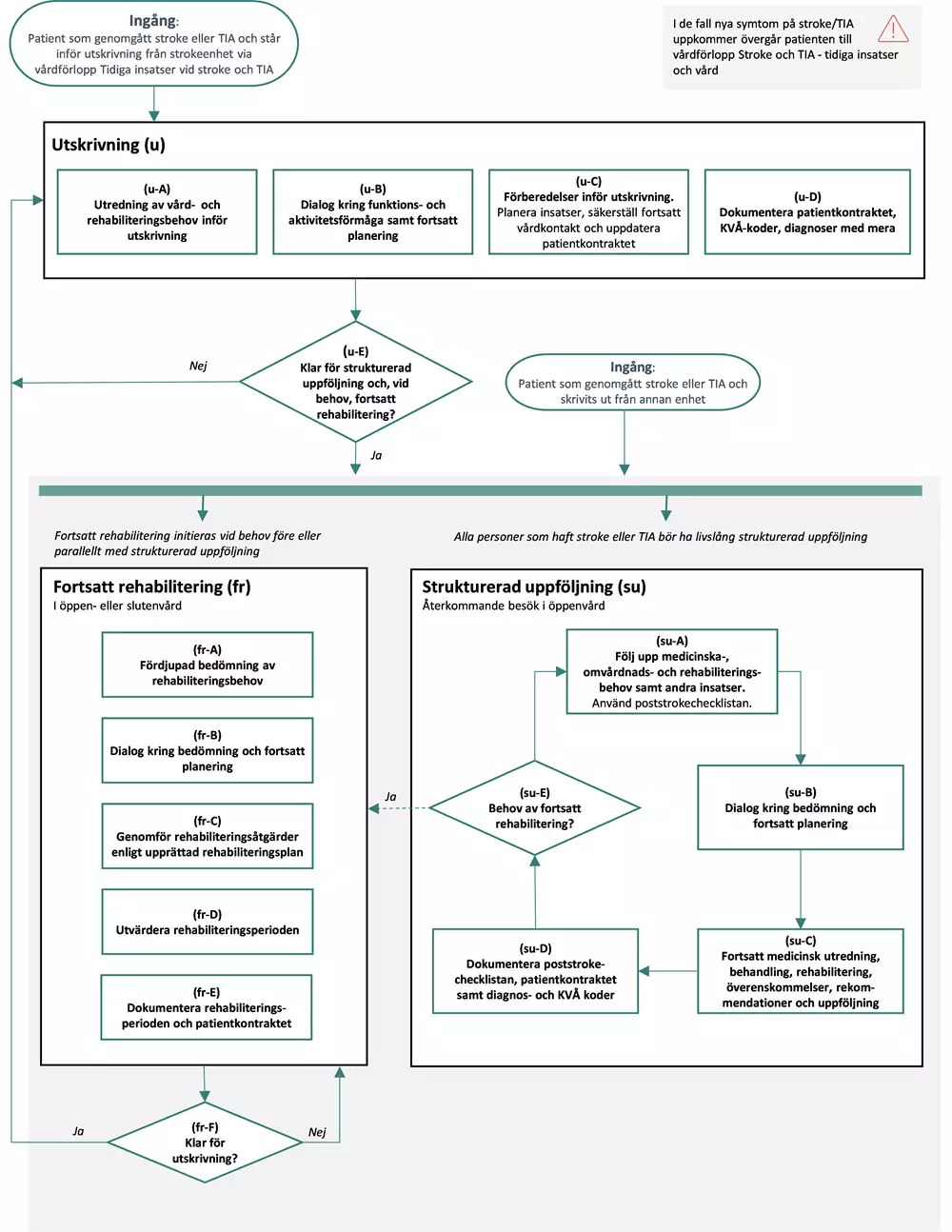
Vårdförloppets åtgärder
Vid åtgärder som rekommenderas i Socialstyrelsens nationella riktlinjer (NR) för vård vid stroke (2) anges nedan att åtgärden bör erbjudas vid prioritet 1–3 och kan erbjudas vid prioritet 4–7. För andra åtgärder anges relevanta referenser. I bilagor finns fördjupad läsning.
I nuläget sätts diagnos vid stroke enligt ICD-10-SE.
Diagnoskoderna för akut fas används vid akut strokevård och rehabilitering i direkt anslutning till det akuta vårdtillfället. Vid vård och rehabilitering av kvarstående symtom mer än tolv månader efter insjuknande används I69-diagnoskoder.
Diagnoskoder som kan vara aktuella i vårdförloppet:
Akut fas:
- cerebral infarkt, ICD-kod I63
- intracerebral blödning, ICD-kod I61
- subaraknoidalblödning (SAB) ICD-kod I60
- Transitorisk ischemisk attack (TIA), ICD-kod G45 (dock inte G45.4)
Sena effekter av cerebrovaskulär sjukdom. Inkluderar tillstånd som specificeras som följdtillstånd eller sena effekter eller som kvarstår ett år eller mer efter det ursprungliga insjuknandet:
- tidigare cerebral infarkt med sekvele, ICD-kod I69.3
- tidigare intracerebral blödning med sekvele, ICD-kod I69.1
- tidigare subaraknoidalblödning med sekvele, ICD-kod I69.0
- tidigare stroke med sekvele, ICD-kod I69.4
Faktorer av betydelse för hälsotillståndet och för kontakter med hälso- och sjukvården:
- tidigare stroke utan sekvele, ICD-kod Z86.7C
- tidigare TIA, ICD-kod Z86.6A
För registrering av riskfaktorer för stroke, se Riksstrokes diagnoslathund (6) .
KVÅ-koder:
- Strukturerad uppföljning AW001
- Övriga KVÅ-koder som kan vara aktuella, se bilaga J.
Här beskrivs de åtgärder som ingår i vårdförloppet.
Patientmedverkan och kommunikation
Personcentrering och patientkontrakt är beaktat i ovan beskrivna åtgärder. Utöver detta är nedanstående viktigt att lyfta fram.
Personcentrering och dokumenterad överenskommelse
Vårdförloppet fokuserar på individanpassade åtgärder då stroke får olika konsekvenser beroende på hjärnskadans lokalisation och omfattning. Det styr åtgärder för rehabilitering, medicinsk uppföljning och egenvård.
Medverkan vid uppföljning
Patientkontraktet initieras tidigt efter insjuknandet och en första version färdigställs i dialog med patienten vid utskrivningen enligt vårdförloppet. Vårdförloppet innefattar en längre tidsperiod, vanligen livslång, där personen kommer att möta flera olika vårdgivare inom regional och kommunal verksamhet. Patientkontraktet måste därför uppdateras kontinuerligt.
Symtomen efter stroke påverkar ofta personens möjlighet att kommunicera, inhämta information och ta del av vårdplanering och uppföljning. Ett anpassat patientkontrakt är därför viktigt för att ge personen stöd och överblick i planerad vård, samt kontinuerliga fasta kontakter med vården för både samordning (44) och medicinskt ansvar (9) (för exempel, se bilaga F).
Kommunikationssvårigheter gör det viktigt att muntlig information kompletteras med skriftlig, vilket också underlättar personens dialog med närstående.
Fast vårdkontakt
Personer med stroke kan ha svårt att själva kontakta vårdgivare eller veta vart de ska vända sig när de lämnat den slutna vården. Därför behövs en fast vårdkontakt. Behovet understryks av att det oftast rör sig om äldre och ibland ensamboende personer. En fast vårdkontakt kan finnas i alla verksamheter men oftast inom primärvården.
Vårdförloppet rekommenderar att ytterligare en fast vårdkontakt med strokekompetens tillsätts för att stärka personcentreringen under övergångsperioden från utskrivning till uppföljningen hos nästa vårdgivare. Denne utses från sjukhuset där patienten slutenvårdats.
Överenskommelsen dokumenteras i journalen. Vid utskrivningen lämnas patientkontraktet till patienten samt skickas till fasta vårdkontakter och de enheter som ansvarar för utredning, vård och rehabilitering. Patientkontraktet förväntas alltid finnas tillgängligt för såväl personen som aktuella vårdgivare.
Stöd och information för patient och närstående
Utmaningar och mål
Patientens utmaningar
Utifrån patienters och närståendes erfarenheter har följande övergripande utmaningar identifierats:
- Den tidiga uppföljningen efter den initiala sjukhusvården är otillräcklig.
- Livet efter stroke upplevs påtagligt förändrat med ofullständigt bistånd från vården.
- Rehabiliteringsåtgärderna möter inte alltid behoven.
- Bristande långsiktig uppföljning.
Nulägesbeskrivning av patienters erfarenheter
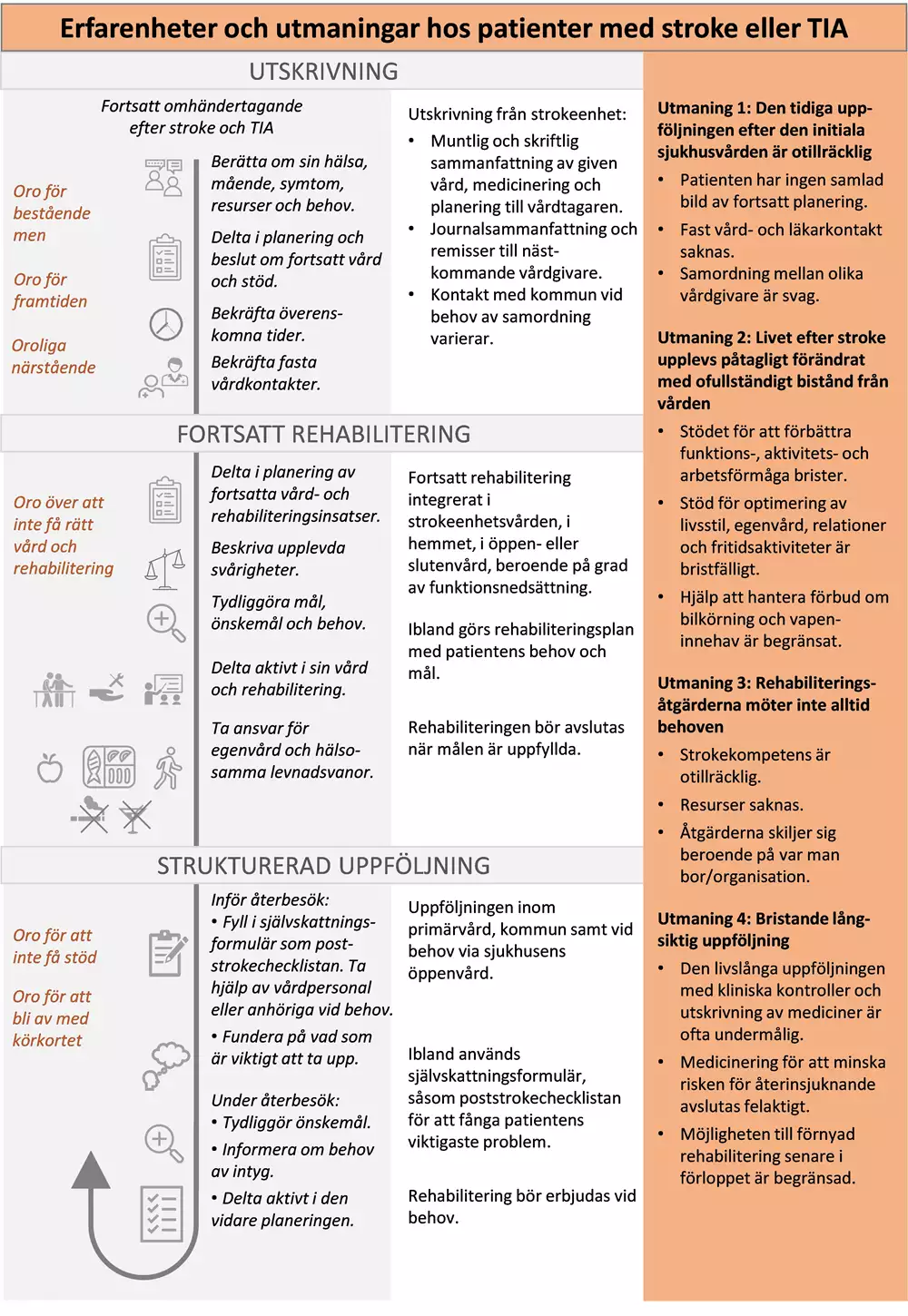
Bilden nedan är en grafisk presentation av i nuläget vanligt förekommande erfarenheter av hälso- och sjukvården hos personer med stroke eller TIA.
- I kolumn 1 beskrivs identifierade positiva och negativa patientupplevelser.
- I kolumn 2 anges för patienten vanligt förekommande aktiviteter och åtgärder.
- I kolumn 3 beskrivs vårdens vanligt förekommande aktiviteter och åtgärder.
- I kolumn 4 beskrivs huvudsakliga utmaningar som patienterna möter. Vårdförloppet är utformat för att adressera dessa utmaningar som även avspeglas i vårdförloppets mål och indikatorer.
Vårdförloppets mål
Det övergripande målet för vårdförloppet är god och jämlik vård. Vårdförloppet utgör ett stöd för evidensbaserad vård, inklusive rehabilitering och uppföljning, liksom ökad nöjdhet, förbättrad hälsa och livskvalitet efter tidiga insatser och vård vid stroke och TIA. Det säkrar också övergångar mellan olika aktörer i vårdkedjan. Perspektivet för vårdförloppet är livslångt.
Målen ska uppnås genom
- en individuellt anpassad utskrivningsprocess från behandlande enheter som säkrar övergången till nästa vårdgivare
- ett patientkontrakt inkluderande en strokekompetent fast vårdkontakt
- tidigt understödd utskrivning från sjukhus till hemmet där ett multidisciplinärt stroketeam både koordinerar utskrivning och utför fortsatt rehabilitering i hemmiljön
- multidisciplinär teamrehabilitering i sluten och öppen vård
- en skriftlig rehabiliteringsplan
- strukturerad uppföljning i öppen vård inkluderande livslång medicinsk sekundärprofylax.
Kvalitetsuppföljning
Indikatorer för uppföljning
Indikatorerna nedan visar vilka indikatorer som avses följas i vårdförloppet. I bilagan längre ner finns mer information om uppföljning av detta vårdförlopp och dess indikatorer.
Läs mer om uppföljning av vårdförlopp under rubriken "Generellt om personcentrerade och sammanhållna vårdförlopp".
Resultatmått
- Död 3 månader efter stroke
- ADL-beroende 3 månader efter stroke
- Död eller ADL-beroende 3 månader efter stroke
- Nöjda med rehabilitering 3 och 12 månader efter stroke
- Återinsjuknande inom 1 år
Processmått
- Tidig understödd utskrivning från sjukhus till hemmet där ett multidisciplinärt stroketeam både koordinerar utskrivning och utför fortsatt rehabilitering i hemmiljön
- Strukturerad uppföljning efter stroke (KVÅ- kod)
Avseende indikatorer se även Personcentrerat och sammanhållet vårdförlopp Stroke och TIA - tidiga insatser och vård.
Kvalitetsregister
Nedanstående kvalitetsregister kan vara relevanta att registrera i under någon del av vårdförloppet (se även åtgärdsbeskrivningen) oavsett om de används för uppföljning av vårdförloppets indikatorer eller inte.
Sammanfattning av vårdförloppet
Stroke är ett samlingsnamn för sjukdomar som påverkar hjärnans kärl och ger upphov till akuta neurologiska symtom och som ofta övergår i långvariga eller permanenta funktionsnedsättningar. Stroke orsakas vanligen av en blodpropp men i en mindre del av fallen av en blödning. Årligen insjuknar cirka 25 000 personer i stroke. Incidensen ökar med stigande ålder och fyra av fem av de som insjuknar är över 65 år.
Var femte person som får stroke avlider inom tre månader. De som överlever får ofta någon form av kvarstående motoriska och/eller kognitiva funktionsnedsättningar. Problem med sensorik, balans och kommunikation (tal och språk) är också vanliga. Stroke är den tredje vanligaste orsaken till funktionsnedsättningar hos vuxna och behovet av rehabilitering är stort.
Ett personcentrerat och sammanhållet vårdförlopp som beskriver det tidiga omhändertagandet prehospitalt och i sluten vård av personer med stroke och transitorisk ischemisk attack (TIA) publicerades 2020. Det här vårdförloppet utgör en fortsättning som beskriver omhändertagandet efter den tidiga slutenvårdsfasen och därefter livet ut. Det finns ett flertal utmaningar i denna andra del då det i nuläget finns betydande brister i uppföljning och rehabilitering efter perioden i sluten vård.
Denna andra del av vårdförlopp stroke och TIA omfattar tre delprocesser: Utskrivning, Fortsatt rehabilitering och Strukturerad uppföljning. Alla personer som haft stroke eller TIA bör ha livslång strukturerad uppföljning, och i de fall fortsatt rehabilitering behövs kan dessa två processer pågå samtidigt.
Utskrivning
Utskrivning kan ske från strokeenhet och rehabilitering i sluten eller öppen vård och kan vara aktuell vid flera tillfällen i vårdförloppet efter stroke och TIA. Vid utskrivningen sammanfattas utredning, bedömning, behandling, resultat och planering för fortsatta insatser. Utskrivningen är viktig för att säkra övergången till nästa vårdgivare och fortsatt uppföljning. Planer för fortsatta insatser inklusive uppföljning ingår i en gemensam överenskommelse med patienten i ett patientkontrakt. Patientkontraktet omfattar planerad vård, överenskomna tider och fasta vårdkontakter.
Fortsatt rehabilitering
Efter vård på strokeenheten är en del patienter i behov av ytterligare rehabilitering. Den kan ske som en integrerad del i strokeenhetsvården, i hemmet, i öppen vård eller i annan sluten vård beroende på omfattning och grad av funktionsnedsättningar samt problem med aktivitet och delaktighet. För att kunna erbjuda en personcentrerad rehabilitering oavsett vårdnivå, är det viktigt med tillgång till ett multidisciplinärt team där personalen har särskild kunskap om stroke.
Rehabiliteringsinsatserna utgår alltid från patientens mål och rehabiliteringsbehov, som dokumenteras i en rehabiliteringsplan. Vid utskrivning från rehabiliteringen sker en överrapportering till annan verksamhet och patienten blir delaktig i processen. Om funktions- och aktivitetsförmågan förändras över tid, kan en ny rehabiliteringsperiod vara aktuell.
Strukturerad uppföljning
Personer som genomgått stroke eller TIA har behov av livslång uppföljning av medicinska åtgärder, omvårdnads- och rehabiliteringsinsatser. Uppföljningen innebär att en helhetsbedömning görs utifrån personens aktuella situation och att korrekta åtgärder eller hänvisning vidare till rätt instans i vårdkedjan sker.
För att kunna bedöma samtliga aspekter av personens hälsotillstånd behövs tillgång till ett multidisciplinärt team med särskild kunskap om stroke. Med fördel kan en så kallad post-stroke-checklista användas för att fånga de viktigaste områdena. Uppföljningen sker på öppenvårdsmottagningar inom den specialiserade vården alternativt i primärvården inom region eller kommun. Vid besöket utvärderas uppsatta mål och vårdinsatser i relation till patientkontraktet.
Generellt om personcentrerade och sammanhållna vårdförlopp
Om vårdförlopp
Personcentrerade och sammanhållna vårdförlopp syftar till att uppnå ökad jämlikhet, effektivitet och kvalitet i hälso- och sjukvården samt att skapa en mer välorganiserad och helhetsorienterad process för patienten.
Vårdförloppen utgår från tillförlitliga och aktuella kunskapsstöd och tas gemensamt fram av olika professioner inom regionernas nationella system för kunskapsstyrning.
I vårdförloppet beskrivs kortfattat vad som görs, i vilken ordning och när. Det beskriver en personcentrerad och sammanhållen vårdprocess som omfattar en hel eller en del av en vårdkedja. Åtgärderna kan individanpassas och inkluderar hur individens hälsa kan främjas.
Vårdförloppen avser minska oönskad variation och extra fokus riktas till det som inte fungerar i nuläget ur ett patientperspektiv. Det personcentrerade förhållnings- och arbetssättet konkretiseras genom att dokumenterad överenskommelse tillämpas i vårdförloppen.
Den primära målgruppen för kunskapsstödet är hälso- och sjukvårdspersonal som får stöd i samband med vårdmötet. Avsnitten som rör utmaningar, mål och uppföljning av vårdförloppet är främst avsedda att användas tillsammans med beskrivningen av vårdförloppet vid införande, verksamhetsutveckling och uppföljning. De riktar sig därmed till en bredare målgrupp.
Om personcentrering
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom dokumenterad överenskommelse, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling.
Den dokumenterade överenskommelsen utgår från patientens och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Den dokumenterade överenskommelsen kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd. Mer information finns på SKR:s webbsida om dokumenterad överenskommelse.
Om kvalitetsuppföljning
Vårdförloppen innehåller indikatorer för att följa upp i vilken grad patienten har fått vård enligt vårdförloppet. Befintliga källor används i den mån det går, men målsättningen är att strukturerad vårdinformation utgör grunden för kvalitetsuppföljningen. Kvalitetsuppföljningen baseras i så stor utsträckning som möjligt på information som är relevant för vården av patienten.
Vårdförloppets mål och åtgärder följs upp genom resultat- och processmått, vilket skapar förutsättningar för ett kontinuerligt förbättringsarbete.
För detaljerad information om hur indikatorerna beräknas, hänvisas till webbplatsen Kvalitetsindikatorkatalog där kompletta specifikationer publiceras i takt med att de är genomarbetade. Där beskrivs och motiveras också de valda indikatorerna.
Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt. Data redovisas könsuppdelat och totalt, och för både region- och enhetsnivå när det är möjligt och relevant.
Relaterad information
Kunskapsunderlag till vårdförloppet:
Socialstyrelsen:
Riksstroke:
Kompletterande underlag
Konsekvensbeskrivning
Arbetsgruppens medlemmar
Bilagor
(1) Riksstroke. Stroke och TIA. Riksstrokes årsrapport för 2021 års data. Umeå; 2022. Tillgänglig från www.riksstroke.org/wp-content/uploads/2022/11/Riksstroke_Arsrapport_2021.pdf.pdf">https://www.riksstroke.org/wp-content/uploads/2022/11/Riksstroke_Arsrapport_2021.pdf.pdf
(2) Socialstyrelsen. Nationella riktlinjer för vård vid stroke. Rekommendationer med tillhörande kunskapsunderlag. Socialstyrelsen; 2020. Tillgänglig från https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/nationella-riktlinjer/2020-1-6545-kunskapsunderlag-2020.pdf. s. 727
(3) Feigin VL, Norrving B, Mensah GA. Global burden of stroke. Circ Res. 2017;120(3):439-48
(4) Roth GA, Johnson C, Abajobir A, Abd-Allah F, Abera SF, Abyu G, et al. Global, Regional, and National Burden of Cardiovascular Diseases for 10 Causes, 1990 to 2015. J Am Coll Cardiol. 2017;70(1):1-25
(5) Regionala Cancercentrum i samverkan. (2023). Palliativ vård. Nationellt vårdprogram. Regionala Cancercentrum i samverkan. https://kunskapsbanken.cancercentrum.se/globalassets/vara-uppdrag/rehabilitering-palliativ-vard/vardprogram/nationellt-vardprogram-palliativ-vard.pdf
(6) Riksstroke. Riksstrokes diagnoslathund. Umeå: Riksstroke; 2019. Tillgänglig från: https://www.riksstroke.org/wp-content/uploads/2020/08/Diagnoslathund-20191002.pdf
(7) Nationellt system för kunskapsstyrning. Hälso och sjukvård. Generisk modell för rehabilitering och delar av försäkringsmedicinskt arbete för integrering i personcentrerade och sammanhållna vårdförlopp. Stockholm: Sveriges Regioner i samverkan; 2021. Tillgänglig från: https://kunskapsstyrningvard.se/download/18.888036617b192361ee2306f/1628610121306/Vardforlopp-generisk-modell-rehabilitering.pdf. 40 s
(8) Riktlinje för tidig utskrivning från sjukhus med rehabilitering i hemmet efter stroke. NAG Stroke2022. Tillgänglig från: https://d2flujgsl7escs.cloudfront.net/external/Riktlinje-for-tidig-understodd-utskrivning-fran-sjukhus-med-rehabilitering-i-hemmet-efter-stroke.pdf
(9) SFS 2001:453. Socialtjänstlag. Socialdepartementet, Stockholm: Sveriges Riksdag; 2001. Tillgänglig från: https://www.riksdagen.se/sv/dokument-lagar/dokument/svensk-forfattningssamling/socialtjanstlag-2001453_sfs-2001-453
(10) SOSFS 2009:6. Socialstyrelsens föreskrifter om bedömningen av om en hälso- och sjukvårdsåtgärd kan utföras som egenvård, (2009. Tillgänglig från: https://www.socialstyrelsen.se/regler-och-riktlinjer/foreskrifter-och-allmanna-rad/konsoliderade-foreskrifter/20096-om-bedomningen-av-om-en-halso--och-sjukvardsatgard-kan-utforas-som-egenvard/)
(11) SFS 2017:30. Hälso- och sjukvårdslag. Socialdepartementet. Stockholm: Sveriges Riksdag; 2017. Tillgänglig från: https://www.riksdagen.se/sv/dokument-lagar/dokument/svensk-forfattningssamling/halso--och-sjukvardslag_sfs-2017-30
(12) Socialstyrelsen. Om fast vårdkontakt och samordnad individuell plan. Nationell vägledning. Stockholm: Socialstyrelsen; 2017. Tillgänglig från: https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/vagledning/2017-10-25.pdf. 40 s
(13) SFS 2014:821. Patientlag. Socialdepartementet. Stockholm: Sveriges Riksdag; 2014. Tillgänglig från: https://www.riksdagen.se/sv/dokument-lagar/dokument/svensk-forfattningssamling/patientlag-2014821_sfs-2014-821
(14) Riktlinje för bedömning och handläggning av dysfagi efter stroke. NAG stroke 2022. Tillgängligt från: https://d2flujgsl7escs.cloudfront.net/external/Riktlinje-for-bedomning-och-handlaggning-av-dysfagi-efter-stroke.pdf
(15) Speyer R, Cordier R, Farneti D, Nascimento W, Pilz W, Verin E, et al. White Paper by the European Society for Swallowing Disorders: Screening and Non-instrumental Assessment for Dysphagia in Adults. Dysphagia. 2021:1-17
(16) Socialstyrelsen. Att förebygga och behandla undernäring. Kunskapsstöd i hälso- och sjukvård och socialtjänst. Stockholm: Socialstyrelsen; 2020. Tillgänglig från: https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/kunskapsstod/2020-4-6716.pdf. 70 s
(17) Burgos R, Breton I, Cereda E, Desport JC, Dziewas R, Genton L, et al. ESPEN guideline clinical nutrition in neurology. Clin Nutr. 2018;37(1):354-96
(18) Haskins EC, Trexler LE. Cognitive rehabilitation manual : translating evidence-based recommendations into practice. Reston, VA: ACRM Pub.; 2012
(19) SFS 1993:387. Lag om stöd och service till vissa funktionshindrade. Stockholm: Socialdepartementet. Sveriges Riksdag; 1993. Tillgänglig från: https://www.riksdagen.se/sv/dokument-lagar/dokument/svensk-forfattningssamling/lag-1993387-om-stod-och-service-till-vissa_sfs-1993-387
(20) Socialstyrelsen. Nationella riktlinjer för prevention och behandling vid ohälsosamma levnadsvanor. Stöd för styrning och ledning. Stockholm; 2018. Tillgänglig från: https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/nationella-riktlinjer/2018-6-24.pdf
(21) Willén C, Grimby G, Sunnerhagen K. Fysisk aktivitet vid stroke. I: Dohrn M, Jansson E, Börjesson M, Hagströmer M, red. FYSS 2021 Fysisk aktivitet i sjukdomsprevention och sjukdomsbehandling. Stockholm: Läkartidningen Förlag; 2021
(22) Winstein CJ, Stein J, Arena R, Bates B, Cherney LR, Cramer SC, et al. Guidelines for Adult Stroke Rehabilitation and Recovery. Stroke. 2016;47(6):e98-e169
(23) Lexell J, Rivano-Fischer M. Rehabiliteringsmetodik. Lund: Studentlitteratur; 2017
(24) Iruthayarajah J, Saikaley M, Welch-West P, Foley N, Martino R, Richardson D, et al. Dysphagia rehabilitation. 2019. Tillgänglig från: http://www.ebrsr.com/sites/default/files/chapter%2015_v19.pdf. Heart and Stroke Foundation. Canadian Partnership for Stroke Recovery. 19
(25) Intercollegiate Stroke Working Party. National clinical guideline for stroke. 5 ed: Royal College of Physicians; 2016. Tillgänglig från: https://www.strokeaudit.org/SupportFiles/Documents/Guidelines/2016-National-Clinical-Guideline-for-Stroke-5t-(1).aspx
(26) Kagan A. Supported conversation for adults with aphasia: methods and resources for training conversation partners. Aphasiology. 1998;12(9):816-30
(27) Kagan A, Black SE, Duchan FJ, Simmons-Mackie N, Square P. Training volunteers as conversation partners using "Supported Conversation for Adults with Aphasia" (SCA): a controlled trial. J Speech Lang Hear Res. 2001;44(3):624-38
(28) Stans SEA, Dalemans RJP, de Witte LP, Beurskens AJHM. Using Talking Mats to support conversations with communication vulnerable people: A scoping review. Technology and Disability. 2019;30(4):153-176. doi:10.3233/TAD-180219
(29) Simmons-Mackie N, Worrall L, Murray LL, Enderby P, Rose ML, Paek EJ, et al. The top ten: best practice recommendations for aphasia. Aphasiology. 2017;31(2):131-51
(30) Taltjänst Sverige. Taltjänst, beskrivning av verksamheten. 2021
(31) Cicerone KD, Goldin Y, Ganci K, Rosenbaum A, Wethe JV, Langenbahn DM, et al. Evidence-Based Cognitive Rehabilitation: Systematic Review of the Literature From 2009 Through 2014. Arch Phys Med Rehabil. 2019;100(8):1515-33
(32) Lexell EM. Anhöriga som ger insatser till närstående med stroke. En kunskapsöversikt som beskriver olika stödprogram för anhöriga. Nationellt kompetenscentrum anhöriga. Göteborg; 2016. Tillgänglig från: https://www.anhoriga.se/Global/St%C3%B6d%20och%20kunskap/Publicerat/Kunskaps%C3%B6versikter/Dokument/KO_2016-2_Stroke.pdf
(33) Hanson E, Järkestig Berggren U, Magnusson L. Att se barn som anhöriga : om relationer, interventioner och omsorgsansvar. Kalmar: Linnéuniversitetet; 2015. Tillgänglig från: https://www.anhoriga.se/Global/BSA/Dokument/Antologin/antologin.pdf. 380 s
(34) Socialstyrelsen. Barn som anhöriga. Konsekvenser och behov när föräldrar har allvarliga svårigheter, eller avlider. Stockholm: Socialstyrelsen; 2013. Tillgänglig från: https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/kunskapsstod/2013-6-6.pdf. 76 s
(35) Lennon S, Ramdharry G, Verheyden G. Physical management for neurological conditions. Amsterdam: Elsevier; 2018
(36) Teasell R, Salbach NM, Foley N, Mountain A, Cameron JI, Jong A, et al. Canadian Stroke Best Practice Recommendations: Rehabilitation, Recovery, and Community Participation following Stroke. Part One: Rehabilitation and Recovery Following Stroke; 6th Edition Update 2019. Int J Stroke. 2020;15(7):763-88
(37) SFS 2019:1297. Lag om koordineringsinsatser för sjukskrivna patienter: Sveriges Riksdag; 2019. Tillgänglig från: https://www.riksdagen.se/sv/dokument-lagar/dokument/svensk-forfattningssamling/lag-20191297-om-koordineringsinsatser-for_sfs-2019-1297
(38) McEwen S, Polatajko H, Baum C, Rios J, Cirone D, Doherty M, et al. Combined Cognitive-Strategy and Task-Specific Training Improve Transfer to Untrained Activities in Subacute Stroke: An Exploratory Randomized Controlled Trial. Neurorehabil Neural Repair. 2015;29(6):526-36
(39) Wolf TJ, Polatajko H, Baum C, Rios J, Cirone D, Doherty M, et al. Combined Cognitive-Strategy and Task-Specific Training Affects Cognition and Upper-Extremity Function in Subacute Stroke: An Exploratory Randomized Controlled Trial. Am J Occup Ther. 2016;70(2):7002290010p1-p10
(40) Riktlinje för bedömning av munhälsa efter stroke samt för regionernas tandvårdsstöd. (2023). Tillgänglig från: https://www.nationelltklinisktkunskapsstod.se/globalassets/nkk/media/dokument/kunskapsstod/vardriktlinjer/riktlinje-for-bedomning-av-munhalsa-efter-stroke-samt-for-regionernas-tandvardsstod.pdf). NAG Stroke
(41) Riktlinje för uppföljning efter stroke och TIA – Post-stroke-checklistan. NAG Stroke2023. Tillgänglig från:
https://vardpersonal.1177.se/globalassets/nkk/nationell/media/dokument/kunskapsstod/vardriktlinjer/riktlinje-for-uppfoljning-efter-stroke-och-tia-post-stroke-checklistan2023.pdf. 36 s.
(42) Kjörk EK, Sunnerhagen KS, Lundgren-Nilsson Å, Andersson AK, Carlsson G. Development of a Digital Tool for People With a Long-Term Condition Using Stroke as a Case Example: Participatory Design Approach. JMIR Hum Factors. 2022;9(2):e35478
(43) Philp I, Brainin M, Walker MF, Ward AB, Gillard P, Shields AL, et al. Development of a poststroke checklist to standardize follow-up care for stroke survivors. J Stroke Cerebrovasc Dis. 2013;22(7):e173-80
(44) Överenskommelse mellan staten och Sveriges Kommuner och Regioner. God och nära vård 2022. En omställning av hälso- och sjukvården med primärvården som nav. Stockholm: Regeringskansliet. Socialdepartementet; 2022. Tillgänglig från https://www.regeringen.se/49029f/contentassets/0017bfa6b48748d9b13065eb7099b7d9/ok-god-och-nara-vard-s2022_00607.pdf. 55 s

