Obstruktiv sömnapné (OSA) hos vuxna
Obstruktiv sömnapné (OSA) hos vuxna
Omfattning av kunskapsstödet
Vårdförloppet inleds vid misstanke om OSA hos en vuxen patient och avslutas inom tolv månader efter behandlingsstart när patient har en välfungerande behandling som reducerar nattliga andningsstörningar och symtom, eller om ingen ytterligare behandling behövs. Välfungerande långtidsbehandling av OSA sker utanför vårdförloppet.
En fullständig beskrivning av kriterier för omfattningen finns under rubriken Ingång och utgång.
Vårdnivå och samverkan
Rutiner vad gäller utredning, behandling och uppföljning skiljer sig mellan verksamheter och regioner i landet. Beroende på grad av och orsak till OSA kan patienter dessutom passera mellan medicinska specialistområden (lungmedicin, öron-, näs- och halsmedicin (ÖNH), neurologi, kardiologi respektive primärvård), men också mellan sjukvård och tandvård. Det kan medföra brister i kommunikationen och oklarhet kring ansvar för vård och uppföljning (1) (2) (3) .
Relaterade kunskapsstöd
Om hälsotillståndet
Förekomst
OSA förekommer i alla åldersgrupper men är mycket vanlig hos individer över 50 år (4) .
Då andningsuppehållen sker under sömn, och därmed är omedvetna för patienten, finns stor risk för sen upptäckt av OSA, särskilt hos ensamboende. Sjukdomen anges vara dubbelt så vanlig hos män som hos kvinnor, men efter menopaus ökar förekomsten även hos kvinnor.
Uppskattningsvis (siffror från 2015–2020) utreds årligen mer än 35 000 vuxna för OSA i Sverige varav cirka 13 000 individer erbjuds behandling med positivt luftvägsövertryck (PAP) och cirka 12 000 behandling med apnébettskena.
Behandling av OSA med övre luftvägskirurgi hos vuxna är i dagsläget mycket begränsad (1) .
Orsaker
OSA orsakas av en övre luftvägsobstruktion där andningsvägarna täpps till under sömn, så kallad luftvägskollaps (5) .
En kollaps kan vara delvis eller total och leder till ett andningsuppehåll med åtföljande syrebrist. Andningsuppehåll avslutas vanligtvis med ett kortvarigt uppvaknade, så kallad arousal, som i sin tur, vid upprepade andningsuppehåll, försämrar sömnkvaliteten avsevärt.
Riskfaktorer
Övervikt samt anatomiska hinder som till exempel fettansamling i halsregionen eller stora tonsiller, är vanliga riskfaktorer för OSA.
OSA förekommer även utan kända riskfaktorer.
Samsjuklighet
Förekomsten är högre hos individer med samtidigt kardiovaskulär och/eller metabol sjukdom som högt blodtryck, kranskärlssjukdom, stroke, diabetes eller hyperlipidemi (5) .
Sjukdomsförlopp
OSA förblir ofta okänt för individen och ett stort antal lever odiagnostiserade under många år. Vikten av utredning för misstänkt OSA är av stor betydelse då sjukdomen påverkar patientens vardag, livskvalitet, sociala samvaro och/eller risken för allvarlig sjukdom. Dagsömnighet kan ha inverkan på prestationsförmågan i arbetet och i trafiken.
Den vanligaste effekten av OSA är att patienten inte känner sig utsövd, efter sin ändå tillräckligt långa nattsömn, med ökad insomningsbenägenhet och trötthet under dagen (5) .
Livsstilsåtgärder och hälsosamma levnadsvanor är viktiga att förmedla till patientgruppen. Följsamheten till behandling vid PAP och apnébettskena är begränsad och alternativa behandlingsmetoder kan behöva övervägas.
Komplikationer
Obehandlad eller otillräckligt behandlad OSA leder till ökad olycksfallsrisk i trafiken eller på arbetsplatsen, försämrad livskvalitet och försämrad psykisk hälsa (2) (3) .
Dessutom kan obehandlad uttalad OSA med efterföljande syrebrist innebära en ökad risk för allvarliga hjärt-kärlsjukdomar och för tidig död (5) .
Den kliniska betydelsen av OSA för kardiometabol risk och sömnighet minskar troligen med åldern.
Ingång och utgång
Ingång i vårdförloppet
Ingång i vårdförloppet sker vid misstanke om OSA som yttras av patient, närstående och/eller vårdpersonal. Misstanke finns vid något av följande symtom:
- vanemässig snarkning och/eller bevittnade andningsuppehåll
- störd nattsömn (frekvent uppvaknande, motorisk oro, nattsvett, dyspné, nokturi, upplevelse av att inte vara utsövd efter nattsömn)
- ökad dagsömnighet (mikrosömn vid bilkörning, på arbetet eller i socialt sammanhang).
Observera att enbart vanemässig snarkning inte räcker för att misstanke om OSA ska föreligga. Vid vanemässig snarkning behöver minst ett ytterligare av ovan nämnda symtom vara uppfyllt.
Misstanke om OSA kan även finnas i de fall patienten inte tydligt uppfyller något av ovanstående symtom men där en sammanvägd bedömning av patientens övriga symtom och nedan angivna tillstånd och samsjuklighet utgör indikation för utredning av OSA. I denna bedömning vägs även in att indikationen för utredning och behandling av OSA ökar om patienten har ett yrke som innebär ökad risk för trötthetsrelaterade olyckor.
Följande tillstånd och samsjuklighet kan till exempel vara kopplade till OSA (6) :
- kardiovaskulär (svårbehandlad hypertoni, förmaksflimmer, hjärtsvikt och stroke)
- metabol (obesitas, typ 2-diabetes och metabolt syndrom)
- respiratorisk (KOL och andningssvikt)
- neurologisk eller psykiatrisk (depression, sviktande kognition hos äldre och neuromuskulär sjukdom)
- endokrin (hypotyreos och akromegali)
- ärftlig (Downs syndrom och ansiktsmissbildningar).
Ingång i vårdförloppet sker även
- vid försämring av tidigare känd OSA
- hos barn med känd OSA och pågående behandling som övergår till vuxen ålder
- vid känd OSA och då det finns behov av intygsskrivning för körkortstillstånd eller arbetsförmåga i riskyrken.
Utgång ur vårdförloppet
Utgång ur påbörjat vårdförlopp kan ske på något av följande sätt:
- Misstanke om OSA avfärdas.
- Diagnos OSA finns men behandling är inte indicerad.
- Trots att andningsuppehåll har behandlats kvarstår symtom, alternativt lämpliga behandlingsmetoder har erbjudits eller prövats utan effekt.
- Välfungerande behandling konstateras vid uppföljningsbesök inom tolv månader efter initierad behandling.
Med välfungerade avses att behandlingen minskar nattliga andningsstörningar och symtom.
Flödesschema för vårdförloppet
Flödesschemat är en grafisk översikt av de åtgärder som ingår i vårdförloppet. Beskrivning i text finns i åtgärdsbeskrivningen.
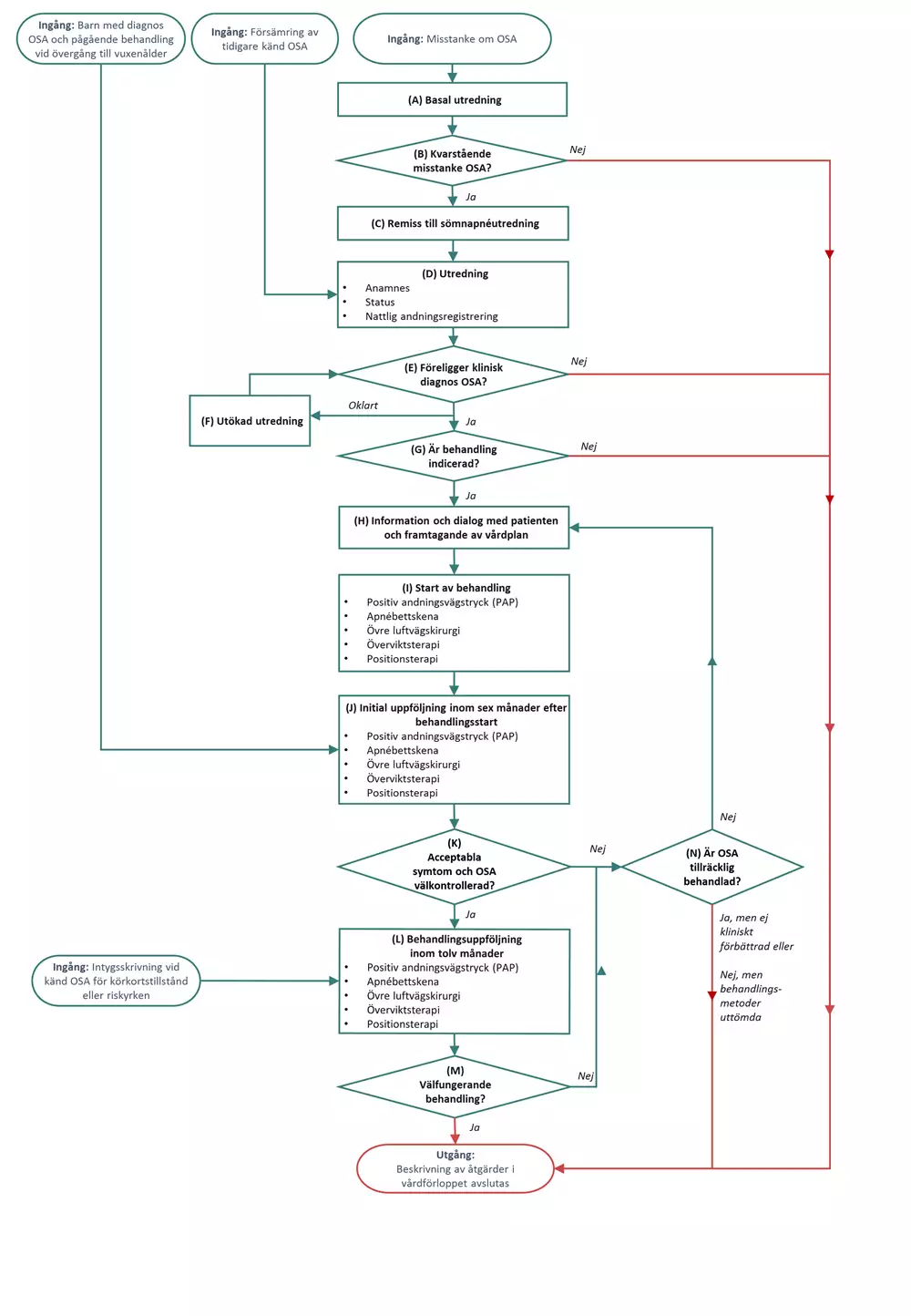
Vårdförloppets åtgärder
Här beskrivs de åtgärder som ingår i vårdförloppet.
Patientmedverkan och kommunikation
Personcentrering och patientkontrakt
Personcentrering är beaktat i ovan beskrivna åtgärder. Utöver detta är nedanstående viktigt att lyfta fram.
Medverkan i utredning och behandling
Målet med behandlingen är att patienten kan hantera sin sömnstörning genom att få rätt information kring behandlingsmetod, uppföljningsrutiner och möjlighet till alternativ behandling om så behövs.
Patienten behöver från början medverka i sin vård och bli introducerad i de åtgärder som hen kan utföra själv för en förbättrad sömn, en bättre livskvalitet och en minskad risk för allvarliga konsekvenser. Det är viktigt att vården fortlöpande utbildar patienter och närstående.
Stöd och information för patient och närstående
Utmaningar och mål
Rutiner samt kvalitet vad gäller utredning, behandling och uppföljning skiljer sig avsevärt mellan verksamheter och regioner i landet (1) .
Till exempel får patienter i vissa regioner och från vissa verksamheter endast svar på utredningen via ett brev utan dialog och möjlighet att påverka behandlingsvalet.
Patientens utmaningar
Utifrån patienters och närståendes erfarenheter har följande övergripande utmaningar identifierats:
- bristande tillgänglighet
- osammanhängande flöden i vårdkedjan
- bristande uppföljning
- bristande delaktighet
- bristande kunskaps-/kompetensförsörjning.
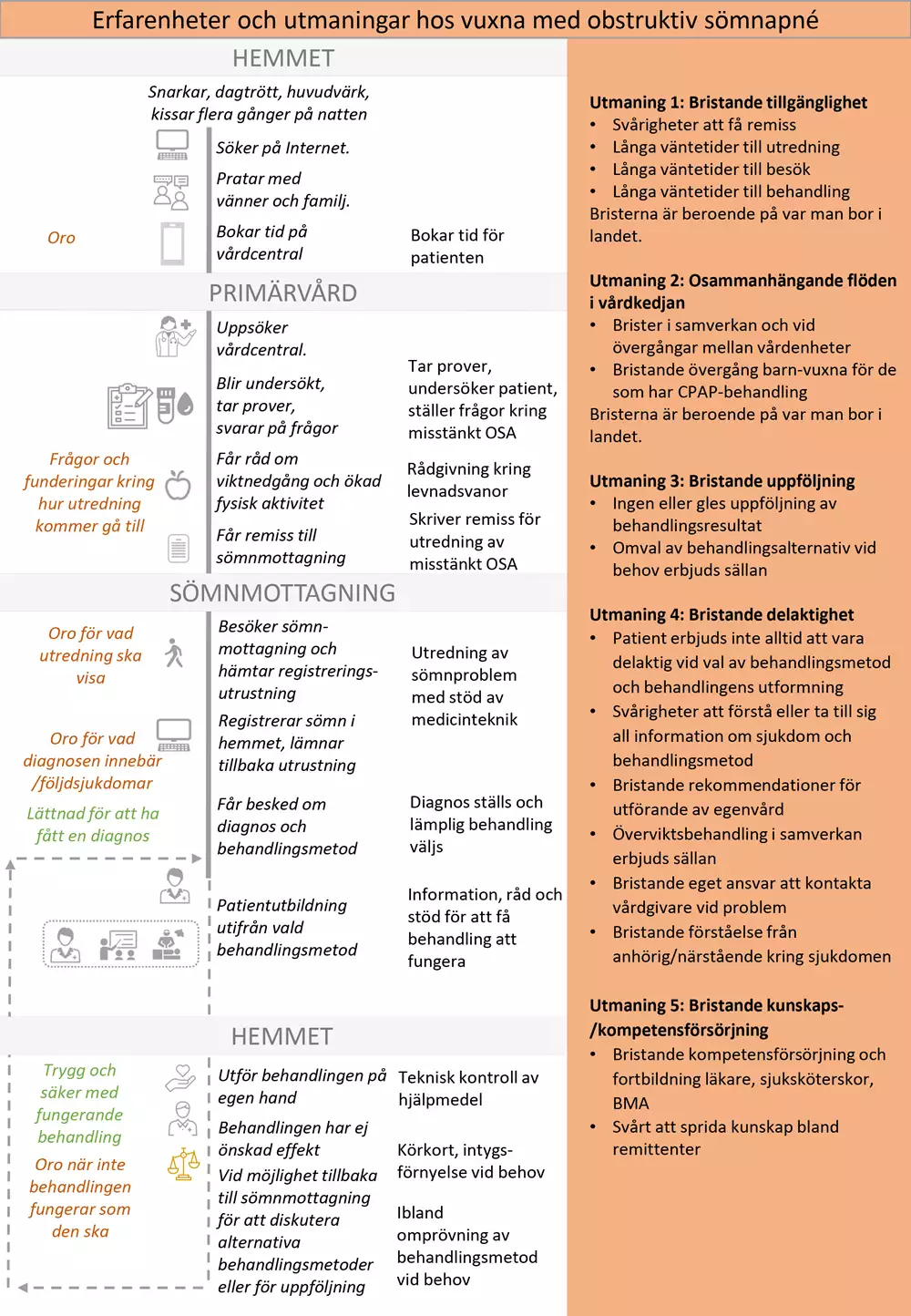
Nulägesbeskrivning av patienters erfarenheter
Bilden nedan är en grafisk presentation av i nuläget vanligt förekommande erfarenheter av hälso- och sjukvården hos vuxna med OSA.
- I kolumn 1 beskrivs identifierade positiva och negativa patientupplevelser.
- I kolumn 2 anges för patienten vanligt förekommande aktiviteter och åtgärder.
- I kolumn 3 beskrivs vårdens vanligt förekommande aktiviteter och åtgärder.
- I kolumn 4 beskrivs huvudsakliga utmaningar som patienterna möter. Vårdförloppet är utformat för att adressera dessa utmaningar som även avspeglas i vårdförloppets mål och indikatorer.
Vårdförloppets mål
Det övergripande målet för vårdförlopp OSA hos vuxna är att bästa möjliga livskvalitet för patienten uppnås och att framtida funktionsnedsättningar och komplikationer kan undvikas.
Mer specifikt har vårdförloppet följande mål:
- Tiden från misstanke om OSA till diagnos och start av behandling minskar.
- Andelen patienter med välfungerande behandling ökar.
- Patienter och eventuella närstående upplever delaktighet i vården genom dialog kring behandlingsmetod utifrån patientens behov och utredningens resultat, att planering för egenvård upprättas gemensamt och att överviktsbehandling erbjuds vid behov.
- Uppföljning av behandlingsresultat genomförs och ett eventuellt byte till alternativ behandling sker i samråd med patient.
- Samverkan och övergångar mellan olika vårdenheter inklusive tandvården fungerar.
En viktig åtgärd för att uppnå målen är att vårdpersonal med särskild kompetens inom OSA-vård involveras tidigt i vårdförloppet.
Kvalitetsuppföljning
Indikatorer för uppföljning
Indikatorerna nedan visar vilka indikatorer som avses följas i vårdförloppet. I bilagan längre ner finns mer information om uppföljning av detta vårdförlopp och dess indikatorer.
Läs mer om uppföljning av vårdförlopp under rubriken "Generellt om personcentrerade och sammanhållna vårdförlopp".
Resultatmått
- Andel patienter med diagnos OSA som har en välfungerande PAP-behandling ( ≥ 4 timmar per natt)
Processmått
- Andel patienter med misstänkt OSA som genomgått sömnapnéutredning inom 90 dagar från remiss
- Andel patienter med behandlingsstart inom 90 dagar från att diagnos OSA är ställd
- Andel patienter med diagnos OSA som har genomgått behandlingsuppföljning inom 365 dagar från behandlingsstart
- Andel patienter med diagnos OSA som haft en vårdkontakt (på distans eller fysiskt) med vårdpersonal inför behandlingsval
- Andel patienter med diagnos OSA med BMI ≥30 kg/m² som remitterats till dietist eller mottagning för överviktsbehandling
- Andel patienter med diagnos OSA som fått information och undervisning om egenvård
- Andel patienter med diagnos OSA och AHI ≥30 som fått alternativ behandling efter avslutad primär behandling
Kvalitetsregister
Nedanstående kvalitetsregister kan vara relevanta att registrera i under någon del av vårdförloppet (se även åtgärdsbeskrivningen) oavsett om de används för uppföljning av vårdförloppets indikatorer eller inte.
Sammanfattning av vårdförloppet
Obstruktiv sömnapné (OSA) hos vuxna är mycket vanligt förekommande och i Sverige förväntas 3—400 000 vuxna ha kliniskt relevant OSA. Förekomsten av OSA ökar med åldern och är mer frekvent hos män.
Övervikt är en riskfaktor för OSA och kan påvisas hos cirka 60 procent av patienterna. Tillgänglighet till utredning och behandling är bristfällig i många regioner och många patienter upplever en bristfällig delaktighet i samt kontinuitet av sin vård för OSA.
Vårdförloppet omfattar patienter med misstänkt OSA och har som övergripande mål att undvika framtida funktionsnedsättningar och komplikationer samt att uppnå bästa möjliga livskvalitet för patienten.
Ingång i vårdförloppet sker vid misstanke om OSA eller vid försämring av tidigare känd OSA. Diagnos av OSA ställs vid ett fysiskt besök samt i dialog med patienten genom anamnes, fysisk undersökning och i samband med nattlig andningsregistrering (NAR). Samtidigt tas beslut om behov av behandling.
I vårdförloppet läggs vikt vid patientens delaktighet vid framtagande av vårdplanen. Denna innehåller även planering för egenvård med information och överenskommelse om sömnhygien, eventuella förändringar gällande levnadsvanor och viktreduktion vid behov. Remiss för rådgivning av dietist eller till mer avancerad viktreducerande behandling utfärdas vid behov.
Enligt upprättad vårdplan påbörjas terapi med positivt andningsvägstryck (PAP), apnébettskena, övre luftvägskirurgi, positionsbehandling och/eller viktreducerande åtgärder. Uppföljning av behandlingen sker både med kort (mindre än sex månader) och längre tidsperspektiv (inom ett år).
Under uppföljningen registreras patientens förändringar av symtom, reduktion av andningsstörningar under sömn, eventuella biverkningar av behandling och genomsnittlig användningsgrad av hjälpmedel under uppföljningsperioden. Målet är en förbättring och normalisering av både symtom och andningsmönster under sömn.
Vid utebliven symtomförbättring, låg behandlingseffektivitet eller begränsande biverkningar, kan det primära behandlingsvalet omvärderas och en alternativ vårdplan upprättas.
Utgång ur vårdförloppet sker tolv månader efter behandlingsstart när patient har en välfungerande behandling som reducerar nattliga andningsstörningar och symtom, eller om ingen ytterligare behandling behövs.
Generellt om personcentrerade och sammanhållna vårdförlopp
Om vårdförlopp
Personcentrerade och sammanhållna vårdförlopp syftar till att uppnå ökad jämlikhet, effektivitet och kvalitet i hälso- och sjukvården samt att skapa en mer välorganiserad och helhetsorienterad process för patienten.
Vårdförloppen utgår från tillförlitliga och aktuella kunskapsstöd och tas gemensamt fram av olika professioner inom regionernas nationella system för kunskapsstyrning.
I vårdförloppet beskrivs kortfattat vad som ska göras, i vilken ordning och när. Det beskriver en personcentrerad och sammanhållen vårdprocess som omfattar en hel eller en del av en vårdkedja. Åtgärderna kan individanpassas och inkluderar hur individens hälsa kan främjas.
Vårdförloppen avser minska oönskad variation och extra fokus riktas till det som inte fungerar i nuläget ur ett patientperspektiv. Det personcentrerade förhållnings- och arbetssättet konkretiseras genom patientkontrakt som tillämpas i vårdförloppen.
Den primära målgruppen för kunskapsstödet är hälso- och sjukvårdspersonal som ska få stöd i samband med vårdmötet. Avsnitten som rör utmaningar, mål och uppföljning av vårdförloppet är främst avsedda att användas tillsammans med beskrivningen av vårdförloppet vid införande, verksamhetsutveckling och uppföljning. De riktar sig därmed till en bredare målgrupp.
Om personcentrering
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom patientkontrakt, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling.
Patientkontraktet utgår från patientens och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Patientkontrakt kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd.
Mer information finns på SKR:s webbsida om patientkontrakt.
Om kvalitetsuppföljning
Vårdförloppen innehåller indikatorer för att följa upp i vilken grad patienten har fått vård enligt vårdförloppet. Befintliga källor används i den mån det går, men målsättningen är att strukturerad vårdinformation ska utgöra grunden för kvalitetsuppföljningen. Kvalitetsuppföljningen ska så stor utsträckning som möjligt baseras på information som är relevant för vården av patienten.
Vårdförloppets mål och åtgärder följs upp genom resultat- och processmått, vilket skapar förutsättningar för ett kontinuerligt förbättringsarbete.
För detaljerad information om hur indikatorerna beräknas, hänvisas till webbplatsen Kvalitetsindikatorkatalog där kompletta specifikationer publiceras i takt med att de är genomarbetade. Där beskrivs och motiveras också de valda indikatorerna.
Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt. Data redovisas könsuppdelat och totalt, och för både region- och enhetsnivå när det är möjligt och relevant.
Relaterad information
Innehållet i vårdförloppet baseras på evidens som har hämtats från nedanstående kunskapsstöd. Innehållet i dessa baseras på arbete av nationella expertgrupper som har värderat nuvarande kunskapsläge enligt användning av metaanalyser, systematiska översiktsartiklar och internationella riktlinjer.
Kompletterande underlag
Konsekvensbeskrivning
Arbetsgruppens medlemmar
Bilaga
(1) Hedner J, Grote L. Svenska Sömnapnéregistret SESAR: Årsrapport 2020. 1-38
(2) Bonsignore MR, Randerath W, Schiza S, Verbraecken J, Elliott MW, Riha R, Barbe F, Bouloukaki I, Castrogiovanni A, Deleanu O, Goncalves M, Leger D, Marrone O, Penzel T, Ryan S, Smyth D, Teran Santos J, Turino C, McNicholas WT. European Respiratory Society statement on sleep apnoea, sleepiness and driving risk. Eur Respir J. 2021 Feb 25;57(2):2001272. doi: 10.1183/13993003.01272 2020
(3) Lyons MM, Bhatt NY, Pack AI, Magalang UJ. Global burden of sleep-disordered breathing and its implications. Respirology. 2020 Jul;25(7):690-702. doi: 10.1111/resp.13838
(4) Benjafield AV, Ayas NT, Eastwood PR, Heinzer R, Ip MSM, Morrell MJ, Nunez CM, Patel SR, Penzel T, Pépin JL, Peppard PE, Sinha S, Tufik S, Valentine K, Malhotra A. Estimation of the global prevalence and burden of obstructive sleep apnoea: a literature-based analysis. Lancet Respir Med. 2019 Aug;7(8):687-698. doi: 10.1016/S2213-2600(19)30198-5
(5) Lévy P, Kohler M, McNicholas WT, Barbé F, McEvoy RD, Somers VK, Lavie L, Pépin JL. Obstructive sleep apnoea syndrome. Nat Rev Dis Primers. 2015 Jun 25;1:15015. doi: 10.1038/nrdp.2015.15
(6) Hedner J, Grote L, Friberg D, Ejnell H, Harlid R, Isacsson G, Lindberg E, Midgren B, Puzio J, Tegelberg Å, Ulander M, Wartenberg C.: Riktlinjer för utredning av misstänkt sömnapné hos vuxna. 2018. Nationell Kvalitetsregister SESAR/Registercentrum Väst. 1-39
(7) Grote L, Midgren B, Friberg D, Tegelberg Å, Isaksson G, Theorell Haglöw J, Granzin P, Grundström G, Spaak J, Franklin K, Harlid R, Holmlund T, Stillberg G, Söderberg K, Thunström E, Anderberg CP, Murto T, Nilsson Z, Ulander M, Hedner J. Nationellt vårdprogram för obstruktiv sömnapné hos vuxna. 15 April 2021. P 1-82. www.nationelltklinisktkunskapsstod.se/globalassets/nkk/media/dokument/kunskapsstod/vardprogram/nationellt-vardprogram-for-behandling-av-obstruktiv-somnapne-hos-vuxna-slutversion.pdf">https://www.nationelltklinisktkunskapsstod.se/globalassets/nkk/media/dokument/kunskapsstod/vardprogram/nationellt-vardprogram-for-behandling-av-obstruktiv-somnapne-hos-vuxna-slutversion.pdf
(8) Karimi M, Hedner J, Häbel H, Nerman O, Grote L. Sleep apnea-related risk of motor vehicle accidents is reduced by continuous positive airway pressure: Swedish Traffic Accident Registry data. Sleep. 2015 Mar 1;38(3):341-9. doi: 10.5665/sleep.4486
(9) Transportstyrelsens föreskrifter och allmänna råd om medicinska krav för innehav av körkort med mera TSFS 2010:125. Transportstyrelsen
(10) Randerath W, Verbraecken J, de Raaff CAL, Hedner J, Herkenrath S, Hohenhorst W, Jakob T, Marrone O, Marklund M, McNicholas WT, Morgan RL, Pepin JL, Schiza S, Skoetz N, Smyth D, Steier J, Tonia T, Trzepizur W, van Mechelen PH, Wijkstra P. European Respiratory Society guideline on non-CPAP therapies for obstructive sleep apnoea. Eur Respir Rev. 2021 Nov 30;30(162):210200

