Kritisk benischemi
Kritisk benischemi
Omfattning av kunskapsstödet
Vårdförloppet omfattar utredande och behandlande åtgärder från att det finns en välgrundad misstanke om kritisk benischemi tills uppföljningen ett år efter revaskularisering. Vårdförloppet påbörjas oavsett var misstanke om KI uppstår inom vården och åtgärderna omfattar diagnos, behandling och uppföljning inom specialiserad vård.
Uppföljningen avser patientens enskilt drabbade extremitet och genomförd revaskularisering, vilket innebär att:
- En patient som under uppföljningstiden återfår tecken på KI i den extremitet som behandlats, eller där dessa åtgärder varit otillräckliga, handläggs på nytt från vårdförloppets början.
- En patient som under uppföljningstiden får tecken på KI i den kontralaterala extremiteten handläggs på nytt från vårdförloppets början.
Vårdförloppet inleds vid välgrundad misstanke om kritisk benischemi och avslutas vid uppföljning efter behandling.
En fullständig beskrivning av kriterier för omfattningen finns under rubriken Ingång och utgång.
Vårdnivå och samverkan
Uppkomst av sår leder vanligtvis till kontakt med kommunal eller regional sjukvård och insatser av exempelvis distriktssjuksköterskor.
Svår värk driver patienten till tidig vårdkontakt medan enbart svårläkta sår, som exempelvis hos patienter med diabetes och nedsatt känsel samt vid venösa bensår, i många fall under lång tid kan komma att skötas med enbart sårbehandling i hemmet.
KI utreds och behandlas inom specialiserad vård vid kärlkirurgiska enheter i samverkan med interventionell radiologi, angiologi, diabetes- och hudsjukvård (multidisciplinära fotteam eller sårcentra) och i Sverige genomförs årligen 3 000–3 500 operationer för KI, jämnt fördelat mellan könen, på cirka 30 kärlkirurgiska enheter (1).
Beroende på sårets grundorsak kan patienter med svårläkta sår utredas, behandlas och följas upp inom olika medicinska specialiteter. När sår orsakas av flera underliggande grundsjukdomar måste samtliga beaktas och behandlas. Det innebär att patienter med svårläkta sår kan omfattas av åtgärder i flera olika vårdförlopp, ofta parallellt. Bilden nedan beskriver hur dessa vårdförlopp förhåller sig till varandra när det gäller handläggning av patienter med svårläkta sår.
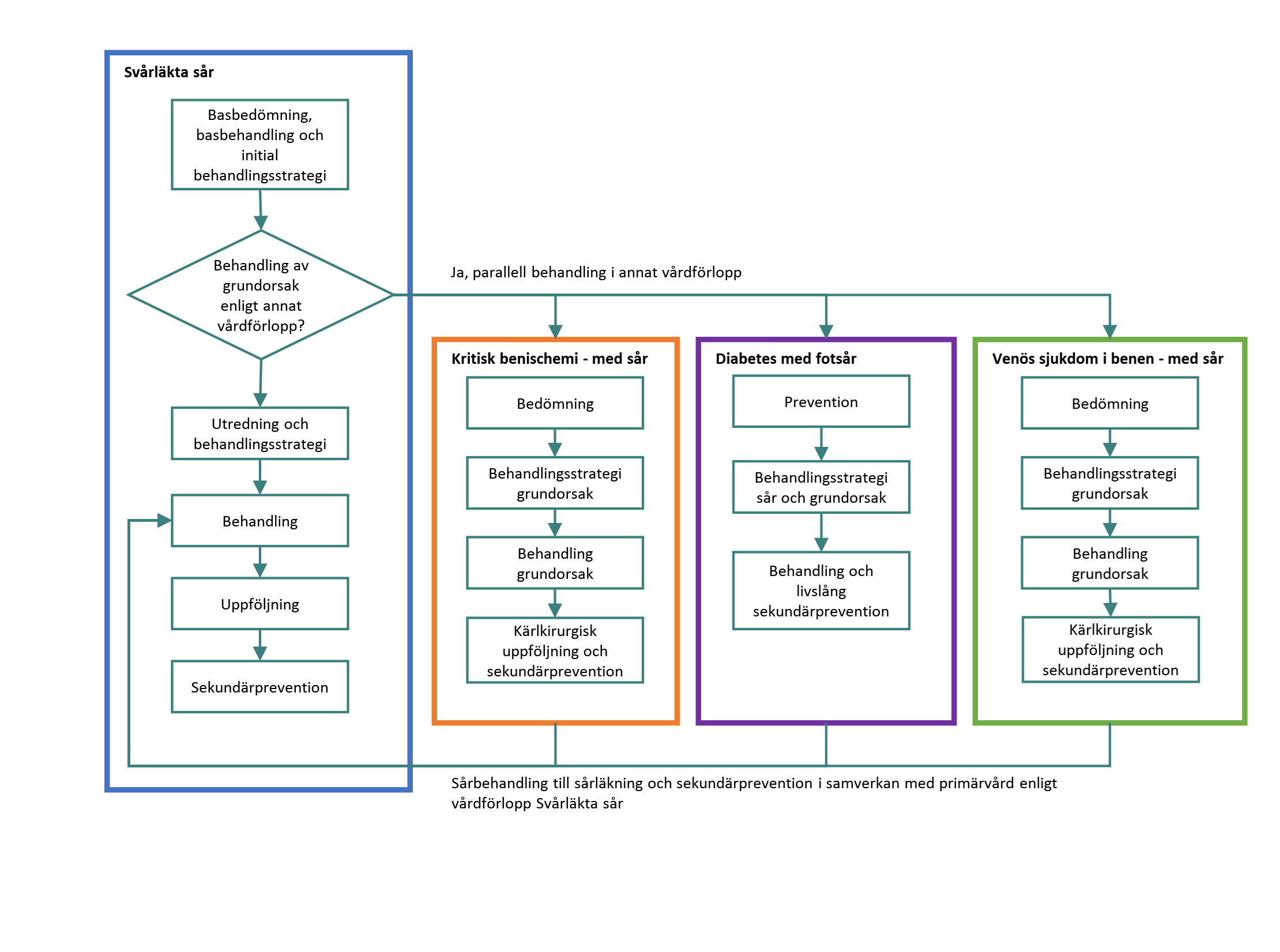
Relaterade kunskapsstöd
Nationellt kliniskt kunskapsstöd:
Personcentrerade och sammanhållna vårdförlopp:
Om hälsotillståndet
Definition
Kritisk benischemi (KI) är den allvarligaste formen av benartärsjukdom (BAS) och definieras som sår eller gangrän i foten, och/eller värk i foten i vila (ischemisk vilovärk) under mer än två veckor, orsakat av åderförkalkning (ateroskleros) i de blodkärl som för syresatt blod till ben och fot (2) (3).
I vetenskapliga sammanhang inkluderar definitionen av KI också ett ankeltryck < 50 – 70 mmHg, tåtryck < 30 – 50 mmHg, eller transkutan syremättnad (TCPO2) < 30 mmHg (2).
Förekomst
KI drabbar cirka 1 procent av alla svenskar som är mellan 60 och 80 år (3) (4), och i Västeuropa beräknas 30–50/100 000 invånare drabbas varje år.
Riskfaktorer
Patienten är ofta äldre ( > 70–75 år) med samsjuklighet och ofta en eller flera riskfaktorer för BAS eller sedan tidigare etablerad sådan (claudicatio intermittens) (2) (3) (4).
Samsjuklighet
Patienterna har ofta samtidig kärlsjukdom i andra organ, med ökad risk för hjärtinfarkt, slaganfall och död (4) (5) (6).
Sjukdomsförlopp
En typisk patient med KI utvecklar sår på foten eller upplever smärta, benämnd vilovärk. Sår på foten som inte läker är en allvarligare manifestation av KI och innebär en högre risk för framtida amputation än enbart vilovärk (2) (7). Patienten söker ofta kontakt med primärvården eller kommunal hälso- och sjukvård.
Ungefär 20 procent av alla patienter med KI avlider inom ett år och en nästan lika stor andel genomgår en amputation av extremiteten (5) (6) (7) (8) (9).
Komplikationer
Många patienter har en eller flera ohälsosamma levnadsvanor och samsjuklighet som diabetes med åtföljande komplikationer i benen relaterade till skador på nerver och blodkärl (neuro- och angiopati).
Sår och vävnadsdöd eller gangrän uppkommer oftast i framfot och tår, och kan ge svårbehandlad värk som vanligtvis är värst nattetid vilket medför sämre livskvalitet och hälsoresultat (2).
Vid KI löper patienterna också stor risk för förlust av det drabbade benet.
Ingång och utgång
Ingång i vårdförloppet
Ingång i vårdförloppet ska ske vid välgrundad misstanke om kritisk benischemi.
Misstanke om KI föreligger om något av följande kriterier är uppfyllda:
- sår eller gangrän på fot, vanligtvis på tår, framfot eller häl
- vilovärk i foten sedan mer än två veckor, vanligtvis i tår och framfot och ofta värst nattetid.
För att bekräfta nedsatt arteriell cirkulation i extremiteten behöver följande kliniska undersökningar göras:
- klinisk undersökning av kärlstatus
- mätning av ankeltryck och ankel/brachialindex (ABI)
- i vissa fall bör även mätning av tåtryck göras.
Välgrundad misstanke om KI föreligger när patienten har objektiva fynd som patologiskt kärlstatus tillsammans något av följande kriterier:
- sänkt ankeltryck (< 50-70 mmHg; ABI < 0,5*)
- sänkt tåtryck (< 30-50 mmHg).
Patienter med diabetes och fotsår ska ingå i vårdförloppet om det finns misstanke om KI även när ankel- eller tåtryck överstiger angivna riktvärden om:
- patienten har diabetiska fotsår som inte läkt på 2 veckor
- patienten har patologiskt förhöjt ankel/brachialindex (ABI > 1.3*)
* =Absolut värde för ankeltryck används i första hand vid KI medan ABI är mer relevant att använda vid inkompressibla kärl.
Ingång i vårdförloppet ska inte ske om
- patienten får plötslig cirkulationsstörning och det finns akut hot mot extremitetens överlevnad (akut benischemi). Dessa patienter ska bedömas akut av specialistenhet.
- vårdgivare (remittent) i samförstånd med patienten bedömer att det sammantagna hälsotillståndet inte medger medverkan i vårdförloppet, exempelvis vid grav komorbiditet där målet att bevara benet inte är rimligt. Detta rör sig ofta om multisjuka, sängbundna äldre patienter utan förmåga till självständig förflyttning och i många fall med permanenta kontrakturer i knä- och/eller höftleder.
Utgång ur vårdförloppet
Utgång ur påbörjat vårdförlopp kan ske på något av följande sätt:
- när kriterier för KI inte är uppfyllda efter bedömning på specialistenhet
- när utredning påvisar blandad etiologi, exempelvis grav venös och måttlig arteriell insufficiens i kombination, och den arteriella komponenten bedöms underordnad
- om förutsättning för revaskularisering saknas
- när den revaskulariserade extremiteten amputeras under uppföljningstiden och en fortsatt uppföljning av kärlrekonstruktionen inte bedöms öka patientnyttan
- vid godkänt resultat vid uppföljning på specialistenhet ett år efter genomförd revaskularisering.
Flödesschema och åtgärder
Flödesschemat är en grafisk översikt av de åtgärder som ingår i vårdförloppet. Beskrivning i text finns i åtgärdsbeskrivningen.
Flödesschemat ger en överblick över vårdförloppet KI, med relevanta ledtider för tre olika kategorier av patienter med KI. Ledtiderna i vårdförloppet (2) (3) (10) (11) (12) (13) indikerar tid mellan ankomst av remiss vid välgrundad misstanke om KI och behandlingsbeslut av kärlspecialist respektive start av kirurgisk behandling (endovaskulär eller öppen operation, åtgärd vid djup fotinfektion).
De tre kategorier av patienter med KI som ingår med respektive ledtider (från remissankomst till specialistenhet) är:
- Röd (patienter med uttalad KI och tecken till akut djup fotinfektion, snabbt fortskridande gangrän, infektion med omfattande hud eller mjukdelsengagemang):
- Behandlingsbeslut, < ½ - 3 dagar, behandling < 1 - 6 dagar
- Orange (patienter med KI utan akut djup fotinfektion med sår eller gangrän proximalt om tå eller fortskridande sår eller gangrän på tå):
- Behandlingsbeslut, < 7 dagar; behandling, < 14 dagar
- Gul (patienter med KI med enbart vilovärk eller stabilt sår begränsat till tå):
- Behandlingsbeslut, < 14 dagar.
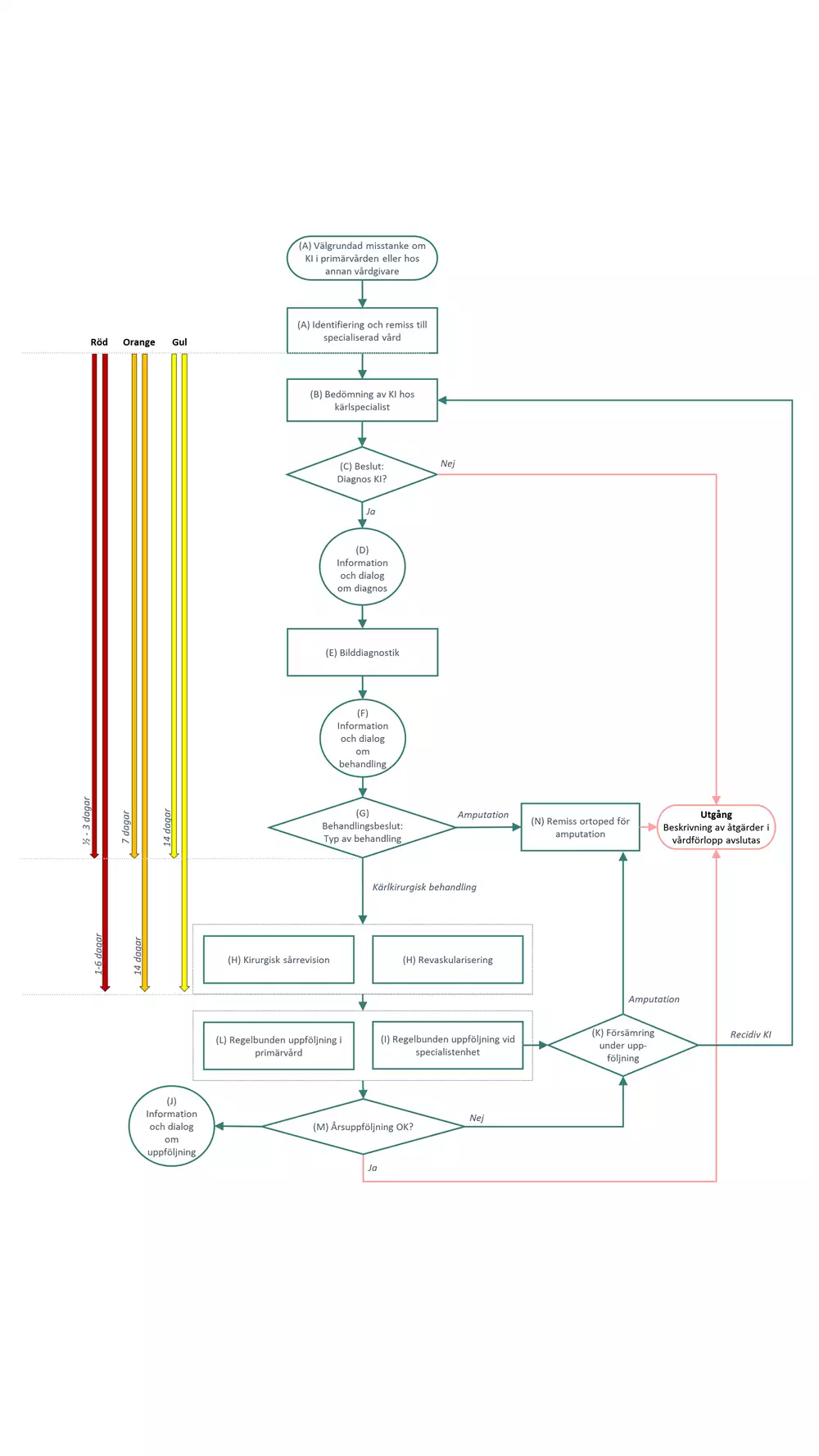
Vårdförloppets åtgärder
Här beskrivs de åtgärder som ingår i vårdförloppet.
Patientmedverkan och kommunikation
Personcentrering och patientkontrakt
Personcentrering och patientkontrakt är beaktat i ovan beskrivna åtgärder. Utöver detta är det viktigt att lyfta fram hur patientens delaktighet i utredning, behandling, uppföljning och den egna vården möjliggörs genom överenskommelse, namngiven fast vårdkontakt, överenskommen tid och sammanhållen plan. I de fall där patienten själv har svårt att föra sin talan och delta i dialog om överenskommelser för den egna vården bör närstående involveras tidigt.
Medverkan i utredning och behandling
I samband med att vårdförloppet startar ska dialog, vid behov med tolkhjälp, föras med patienten och närstående om tillståndets natur, behandlingsalternativ, utredningsgång, farmakologisk sekundärprevention och egenvård. Dialogen bör utgå från ett personcentrerat förhållningssätt som tar hänsyn till patientens resurser och förväntningar (46) (47) . Informationen ska ges muntligt och skriftligt.
Patienten ska efter genomförd utredning ges möjlighet att diskutera aktuella behandlingsmetoders för- och nackdelar, varefter behandlingsbeslut fattas i samråd. I vissa fall bör denna dialog även belysa primär amputation som behandlingsalternativ. Om revaskularisering inte bedöms nödvändig eller möjlig föreligger ett stort behov av information om återstående behandlingsalternativ.
Vid amputation ska patienten informeras om eventuell kärlsjukdom i det kontralaterala benet och vilka tecken på försämrad cirkulation som bör beaktas och vilka förebyggande åtgärder som bör vidtas.
Medverkan i uppföljning
Vid uppföljning ska patient och närstående informeras om målen med uppföljningen, vårdens insatser samt ges en fortsatt namngiven fast vårdkontakt som de kan vända sig vid frågor, komplikationer eller för stöd till omvårdnad i hemmet. Information ska ges om tidiga tecken på sviktande funktion i revaskulariseringen, och hur patienten då ska agera.
Information ska också ges om den dubbla betydelsen av sekundärpreventiv läkemedelsbehandling och förändring av ohälsosamma levnadsvanor. Risken för akut extremitetsischemi efter en revaskularisering är inte obetydlig, och patienten bör därför informeras om tecken på akut extremitetsischemi, och om var och hur snabbt patienten under sådana omständigheter ska söka hjälp.
Sjukvården ska också tillgodose postoperativ rehabilitering och koordinera nödvändiga vårdinsatser inom primärvård, kommunal hälso- och sjukvård i förekommande fall och fortsatt poliklinisk uppföljning inom specialiserad vård efter utskrivning från sluten vård.
Fast vårdkontakt
Patienten ska erhålla en namngiven fast vårdkontakt med syfte att öka patienttrygghet samt att säkra tillgänglighet, effektivitet och kontinuitet i vårdförloppet. Den fasta vårdkontakten ska tillgodose adekvat information och kommunikation mellan patienten och vårdenheten, förmedla kontakter med andra yrkesgrupper, föra en dialog med patient och närstående samt stärka patientens möjligheter till delaktighet i vården.
Detta innebär att den fasta vårdkontakten har det övergripande ansvaret för patient och närstående genom hela vårdkedjan med ett personcentrerat förhållningssätt där behov och problem bedöms ur ett helhetsperspektiv och är samtidigt primär kontakt för övriga vårdgivare inom primärvård och kommunal hälso-och sjukvård. Den fasta vårdkontakten är tydligt namngiven liksom hur och när denne kan kontaktas.
För att bereda patienten kontaktmöjlighet 7 dagar per vecka ska det klart framgå var patienten ska vända sig när den fasta vårdkontakten inte är tillgänglig (48) .
Den fasta vårdkontaktens funktioner kan utövas av två olika eller en och samma individ, anpassat till lokala förhållanden. Den namngivna fasta vårdkontakten i den specialiserade vården bör utgöras av en sjuksköterska med erfarenhet av patientgruppen.
Överenskommen tid
Genom den fasta vårdkontakten bokas tid för bedömning på mottagning, bilddiagnostiska undersökningar, eventuell kärlrekonstruktion, och nödvändiga vårdinsatser om revaskularisering inte är aktuell. Dessutom följer vårdkontakten upp patienten under vårdförloppet.
Sammanhållen plan
Sammanhållen vård eller hälsoplan ska upprättas tillsammans med patienten för att synliggöra alla viktiga insatser inom vårdprocessen. Den ska omfatta såväl vårdens insatser som det patienten själv åtar sig att ansvara för och ska fungera som ett arbetsredskap för båda parter (46) .
Vårdplanen upprättas i samband med utredningsblocket på specialistenheten utifrån uppgifter från patienten, primärvården och den kommunala hälso-och sjukvården i förekommande fall och följer patienten genom vårdförloppet. Här finns information om diagnos, planerad utredning, vilka undersökningar som ska göras och tidsmässiga hållpunkter.
I vårdplanen kartläggs levnadsvanor, nutritionsstatus, smärta och risk för vårdskador. Tillsammans med patienten formuleras mål för prevention och behandling av riskfaktorer samt ohälsosamma levnadsvanor samt vilka åtgärder som behöver vidtas för att nå målen och vem som är ansvarig för åtgärderna.
Stöd och information för patient och närstående
Utmaningar och mål
Patientens utmaningar
Utifrån patienters och närståendes erfarenheter har följande övergripande utmaningar identifierats:
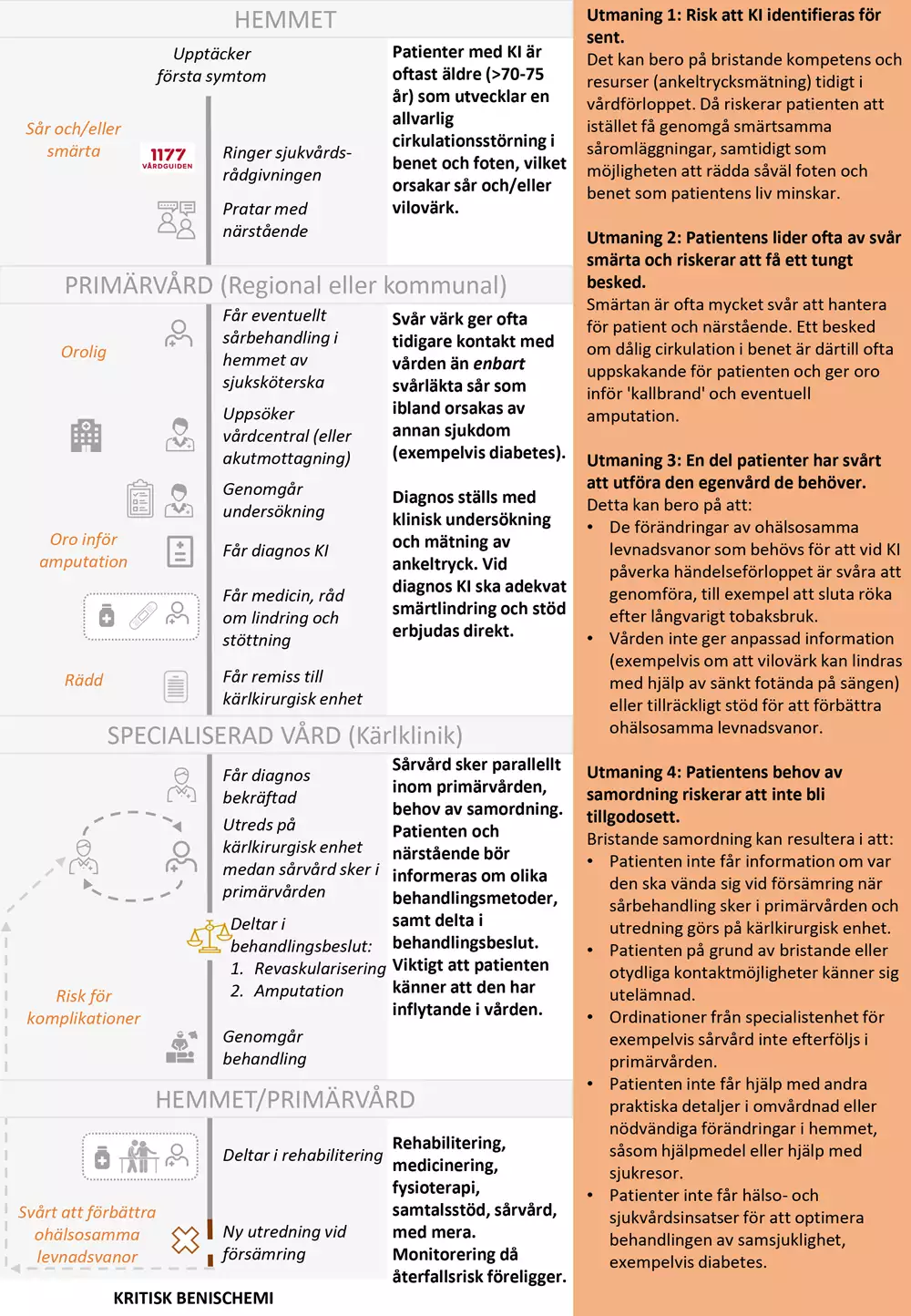
- Risk att KI identifieras för sent.
- Patienten lider ofta av svår smärta och riskerar få ett tungt besked.
- En del patienter har svårt att utföra den egenvård de behöver.
- Patientens behov av samordning riskerar att inte bli tillgodosett.
Nulägesbeskrivning av patienters erfarenheter
Utmaningar i dagsläget inkluderar otillräcklig kunskap hos allmänhet och vårdgivare om cirkulationsrubbningar i extremiteter och tillhörande symtom, otillräcklig individanpassad smärtlindring och ineffektiva vårdkedjor med långa väntetider.
Bilden nedan är en grafisk presentation av i nuläget vanligt förekommande erfarenheter av hälso- och sjukvården hos personer med kritisk benischemi.
- I kolumn 1 beskrivs identifierade positiva och negativa patientupplevelser.
- I kolumn 2 anges för patienten vanligt förekommande aktiviteter och åtgärder.
- I kolumn 3 beskrivs vårdens vanligt förekommande aktiviteter och åtgärder.
- I kolumn 4 beskrivs huvudsakliga utmaningar som patienterna möter. Vårdförloppet är utformat för att adressera dessa utmaningar tillika förbättringsområden, som även avspeglas i vårdförloppets mål och indikatorer.
Vårdförloppets mål
Vårdförloppet har som övergripande mål att skapa en välorganiserad och effektiv vård som främjar patientmedverkan där onödiga väntetider för patienten minimeras och tillgängliga resurser optimeras i syfte att lindra smärta, bevara fungerande ben och minska risken för död.
Vårdförlopp inom KI ska leda till
- ökad medvetenhet om KI bland allmänhet och vårdgivare
- ökad hälsorelaterad livskvalitet hos patienter med KI
- förbättrad vård och omhändertagande av patienter med KI genom
- tidig identifiering av tillståndet
- snabb utredning och behandling på specialistenhet
- omvårdnad och farmakologisk behandling av samsjuklighet
- effektiva kontaktvägar mellan primärvård, kommunal hälso- och sjukvård, specialiserad vård (multidisciplinära fotteam eller sårcentra) och specialistenhet som möjliggör koordination av vårdinsatser före och efter behandling
- tidig identifiering och förändring av ohälsosamma levnadsvanor genom patientmedverkan i enlighet med Socialstyrelsens nationella riktlinjer (21) .
Kvalitetsuppföljning
Indikatorer för uppföljning
Indikatorerna nedan visar vilka indikatorer som avses följas i vårdförloppet. I bilagan längre ner finns mer information om uppföljning av detta vårdförlopp och dess indikatorer.
Läs mer om uppföljning av vårdförlopp under rubriken "Generellt om personcentrerade och sammanhållna vårdförlopp".
Resultatmått
- Andel patienter med förbättrat WIfI score 1 månad efter revaskularisering
- Andel som lever med bibehållen extremitet 1 år efter revaskularisering
- Andel patienter som når förbättring i hälsorelaterad livskvalitet (VascuQoL6;VQ6) efter 30 dagar och 1 år
- Andel patienter som förbättrats avseende smärta (svar på fråga 6) i VascuQol-6
- Andel patienter som förbättrats avseende aktivitet (svar på fråga 2, 3) i VascuQol-6
Processmått
- Andel patienter, av de som inkluderats i vårdförloppet, som fått diagnosen KI
- Andel patienter, av de som fått diagnosen KI, som inkluderats i vårdförloppet
- Andel revaskulariserade patienter som använder bästa medicinska terapi (BMT; lipidsänkande- och antitrombotisk behandling)
- Andel som fått behandlingsbeslut inom uppsatt tidsgräns från remissankomst
- Andel som genomgått revaskularisering inom uppsatt tidsgräns från behandlingsbeslut
- Andel amputationer som skett inom uppsatt tidsgräns från amputationsbeslut
- Andel patienter med upprättade vård/hälsoplaner
- Andel patienter som tilldelas fast vårdkontakt
- Andel patienter som upplever sig vara delaktiga i sin vård
Kvalitetsregister
Nedanstående kvalitetsregister kan vara relevanta att registrera i under någon del av vårdförloppet (se även åtgärdsbeskrivningen) oavsett om de används för uppföljning av vårdförloppets indikatorer eller inte.
Sammanfattning av vårdförloppet
Kritisk benischemi (KI) är den allvarligaste formen av benartärsjukdom med kritiskt låg blodtillförsel till benet och foten så att sår och värk uppkommer. Tillståndet innebär minskad hälsorelaterad livskvalitet och kan obehandlat leda till både amputation av extremiteten och hot mot patientens överlevnad.
Många patienter är äldre och har en samsjuklighet med diabetes och hjärt- och kärlsjukdom.
I nuläget föreligger flera utmaningar i vård och behandling av kritisk benischemi, det finns en risk att individer med kritisk benischemi identifieras för sent för att kunna rädda benet och många i patientgruppen har uttalad och svårbehandlad värk. En del patienter har också svårt att utföra den egenvård de behöver samtidigt som deras behov av samordnade vård- och omsorgsinsatser inte alltid blir tillgodosedda.
Vårdförloppet inleds vid välgrundad misstanke om kritisk benischemi och avslutas vid uppföljning efter behandling. Vårdförlopp kritisk benischemi beskriver vilka åtgärder som ska genomföras och när, och omfattar
- identifikation av riskindivider inom både primär- och sluten vård (symtom och kliniska fynd)
- kriterier som ska föranleda misstanke om tillståndet
- beskrivning av hur kommunikation ska ske med patienten och med mottagande specialistsjukvård för utredning och behandling
- tidsindikatorer för hur snabbt tillståndet ska behandlas inom specialiserad vård beroende på tillståndets svårighetsgrad
- riktlinjer för hur patienten ska omhändertas inom specialist- och primärvård efter att vårdinsatser genomförts i syfte att förbättra blodtillförseln till benet och foten (revaskularisering).
Vårdförloppet har som övergripande mål att skapa en välorganiserad vårdkedja som minimerar onödiga väntetider för patienten och optimerar tillgängliga resurser, i syfte att rädda patientens ben och liv. Målen följs genom indikatorer som bland annat mäter väntetider till behandling, andelen patienter som får adekvat läkemedelsbehandling, amputationsfri överlevnad och hälsorelaterad livskvalitet.
Generellt om personcentrerade och sammanhållna vårdförlopp
Om vårdförlopp
Personcentrerade och sammanhållna vårdförlopp syftar till att uppnå ökad jämlikhet, effektivitet och kvalitet i hälso- och sjukvården samt att skapa en mer välorganiserad och helhetsorienterad process för patienten.
Vårdförloppen utgår från tillförlitliga och aktuella kunskapsstöd och tas gemensamt fram av olika professioner inom regionernas nationella system för kunskapsstyrning.
I vårdförloppet beskrivs kortfattat vad som ska göras, i vilken ordning och när. Det beskriver en personcentrerad och sammanhållen vårdprocess som omfattar en hel eller en del av en vårdkedja. Åtgärderna kan individanpassas och inkluderar hur individens hälsa kan främjas.
Vårdförloppen avser minska oönskad variation och extra fokus riktas till det som inte fungerar i nuläget ur ett patientperspektiv. Det personcentrerade förhållnings- och arbetssättet konkretiseras genom patientkontrakt som tillämpas i vårdförloppen.
Den primära målgruppen för kunskapsstödet är hälso- och sjukvårdspersonal som ska få stöd i samband med vårdmötet. Avsnitten som rör utmaningar, mål och uppföljning av vårdförloppet är främst avsedda att användas tillsammans med beskrivningen av vårdförloppet vid införande, verksamhetsutveckling och uppföljning. De riktar sig därmed till en bredare målgrupp.
Om personcentrering
Ett personcentrerat förhållnings- och arbetssätt konkretiseras genom patientkontrakt, som är en gemensam överenskommelse mellan vården och patienten om fortsatt vård och behandling.
Patientkontraktet utgår från patientens och närståendes behov, resurser och erfarenheter av hälso- och sjukvård och innebär att en eller flera fasta vårdkontakter utses samt att det framgår vad vården tar ansvar för och vad patienten kan göra själv.
Patientkontrakt kan göras vid flera tillfällen, relaterat till patientens hälsotillstånd.
Mer information finns på SKR:s webbsida om patientkontrakt.
Om kvalitetsuppföljning
Vårdförloppen innehåller indikatorer för att följa upp i vilken grad patienten har fått vård enligt vårdförloppet. Befintliga källor används i den mån det går, men målsättningen är att strukturerad vårdinformation ska utgöra grunden för kvalitetsuppföljningen. Kvalitetsuppföljningen ska så stor utsträckning som möjligt baseras på information som är relevant för vården av patienten.
Vårdförloppets mål och åtgärder följs upp genom resultat- och processmått, vilket skapar förutsättningar för ett kontinuerligt förbättringsarbete.
För detaljerad information om hur indikatorerna beräknas, hänvisas till webbplatsen Kvalitetsindikatorkatalog där kompletta specifikationer publiceras i takt med att de är genomarbetade. Där beskrivs och motiveras också de valda indikatorerna.
Indikatorerna redovisas på Vården i siffror vartefter data finns tillgängligt. Data redovisas könsuppdelat och totalt, och för både region- och enhetsnivå när det är möjligt och relevant.
Relaterad information
Det saknas nationella riktlinjer för BAS och KI, men den sekundärpreventiva behandlingen delas med sjukdomsgruppen kardiovaskulär sjukdom och finns beskriven i flera riktlinjer (10) (12) (22) (23) (2) (49) .
SBU framställde rapporten ”Benartärsjukdom – diagnostik och behandling, en systematisk litteraturöversikt” (2007) (50) .
Det nyligen publicerade dokumentet ”Global vascular guidelines on the management of chronic limbthreatening ischemia” (GVG; 1) beskriver delvis nya koncept för definition, utvärdering och handläggning av KI, väl överensstämmande med det integrerade interdisciplinära förhållningsätt som präglar detta dokument.
GVG utgår från begreppet EBR – evidence-based revascularisation. EBR står på/beskrivs som tre självständiga axlar sammanfattade i PLAN – värdering av patientrisk (Patient risk), svårighetsgraden i benet/fotens tillstånd (Limb severity), och den anatomiska utbredningen av kärlförändringarna (Anatomic complexity).
För var och en av dessa axlar finns scoringsystem (analogt med gradering av cancer enligt TNM-systemet). Patientrisk skattas utifrån förväntad 2-årsöverlevnad. Svårighetsgraden i benet/fotens tillstånd klassificeras enligt WIfI, vilken förutom ischemi inkluderar förekomst och utbredning av sår, gangrän och infektion (2) (13) (51) (52) (53) .
Den anatomiska utbredningen klassas enligt GLASS (Global Anatomic Staging System) (2) . GVG innefattar även rekommendationer om utfallsmått och hur sjukvårdssystem bör utformas. Enskilda länder har tydligt beskrivna vårdkedjor för KI, där Storbritanniens NICE Guidelines [10] ligger närmast det svenska sjukvårdssystemet. Specifika guidelines för diabetesfotsår med ischemi har utarbetats av IWGDF 2019 (10) .
Kompletterande underlag
Konsekvensbeskrivning
Konsekvensbeskrivning för tidiga vårdförlopp togs fram som underlag för öppen remiss och publiceras därför inte.
Arbetsgruppens medlemmar
(1) Swedvasc Årsrapport 2019. https://www.ucr.uu.se/swedvasc/19-startsidan/352-arsrapporten2019.
(2) Conte MS, Bradbury AW, Kolh P, et al. Global vascular guidelines on the management of chronic limb-threatening ischemia. J Vasc Surg 2019; 69: 3S-125S e40
(3) Aboyans V, Ricco JB, Bartelink MEL, et al. 2017 ESC Guidelines on the Diagnosis and Treatment of Peripheral Arterial Diseases, in collaboration with the European Society for Vascular Surgery (ESVS): Document covering atherosclerotic disease of extracranial carotid and vertebral, mesenteric, renal, upper and lower extremity arteries. Endorsed by: the European Stroke Organization (ESO)The Task Force for the Diagnosis and Treatment of Peripheral Arterial Diseases of the European Society of Cardiology (ESC) and of the European Society for Vascular Surgery (ESVS). Eur Heart J 2018; 39: 763-816.
(4) Sigvant B, Wiberg-Hedman K, Bergqvist D, et al. A population-based study of peripheral arterial disease prevalence with special focus on critical limb ischemia and sex differences. J Vasc Surg. 2007;45:1185-91.
(5) Fridh EB, Andersson M, Thuresson M, et al. Amputation Rates, Mortality, and Pre-operative Comorbidities in Patients Revascularised for Intermittent Claudication or Critical Limb Ischaemia: A Population Based Study. Eur J Vasc Endovasc Surg 2017; 54: 480-86.
(6) Fridh EB, Andersson M, Thuresson M, et al. Impact of comorbidity, medication and gender on amputation rate following revascularization for chronic limb-threatening ischaemia. Eur J Vasc Endovasc Surg 2018;56:681-688.
(7) Sigvant B, Hasvold P, Kragsterman B, et al. Cardiovascular outcomes in patients with peripheral arterial disease as an initial or subsequent manifestation of atherosclerotic disease: Results from a Swedish nationwide study. J Vasc Surg 2017; 66: 507-14 e1
(8) Bradbury AW, Adam DJ, Bell J, et al. Bypass versus Angioplasty in Severe Ischaemia of the Leg (BASIL) trial: An intention-to-treat analysis of amputation-free and overall survival in patients randomized to a bypass surgery-first or a balloon angioplasty-first revascularization strategy. J Vasc Surg 2010; 51: 5S-17S.
(9) Faglia E, Clerici G, Clerissi J, et al. Early and five-year amputation and survival rate of diabetic patients with critical limb ischemia: data of a cohort study of 564 patients. Eur J Vasc Endovasc Surg 2006; 32: 484-90.
(10) Lower limb peripheral arterial disease Diagnosis and management NICE Clinical Guideline 147 Methods, evidence and recommendations. In: Excellence NIfHaC, editor.: NICE, National Institute for Health and Clinical Excellence; 2012.
(11) Game FL, Apelqvist J, Attinger C, et al. Effectiveness of interventions to enhance healing of chronic ulcers of the foot in diabetes: a systematic review. Diabetes Metab Res Rev 2016; 32 Suppl 1: 154-68.
(12) Hinchliffe RJ, Forsythe RO, Apelqvist J, et al. International Working Group on the Diabetic Foot (IWGDF). Guidelines on diagnosis, prognosis, and management of peripheral artery disease in patients with foot ulcers and diabetes (IWGDF 2019 update). Diabetes Metab Res Rev. 2020 Mar;36 Suppl 1:e3276.
(13) Mills JL, Sr., Conte MS, Armstrong DG, et al. The Society for Vascular Surgery Lower Extremity Threatened Limb Classification System: risk stratification based on wound, ischemia, and foot infection (WIfI). J Vasc Surg 2014; 59: 220-34 e1-2.
(14) Ankeltrycksmätning, Vårdhandboken. https://www.vardhandboken.se/vard-och-behandling/hud-och-sar/sarbehandling/ankeltrycksindex-och-referensvarden/
(15) Andersen CA. Noninvasive assessment of lower extremity hemodynamics in individuals with diabetes mellitus. J Vasc Surg 2010; 52: 76S-80S
(16) Williams B, Mancia G, Spiering W, et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J 2018; 39: 3021-104.
(17) Mach F, Baigent C, Catapano AL, et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 2020; 41: 111-88.
(18) Nationella riktlinjer för diabetesvård – Stöd för styrning och ledning. Socialstyrelsen, 2018.
(19) Stead LF, Lancaster T. Combined pharmacotherapy and behavioural interventions for smoking cessation. Cochrane Database Syst Rev 2012; 10: CD008286.
(20) Thomsen T, Villebro N, Moller AM. Interventions for preoperative smoking cessation. Cochrane Database Syst Rev 2014; CD002294.
(21) Nationella riktlinjer för prevention och behandling vid ohälsosamma levnadsvanor. Socialstyrelsen, 2018.
(22) Gerhard-Herman MD, Gornik HL, Barrett C, et al. 2016 AHA/ACC Guideline on the Management of Patients With Lower Extremity Peripheral Artery Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. J Am Coll Cardiol 2017; 69: e71-e126.
(23) Frank U, Nikol S, Belch J, et al, European Society for Vascular Medicine (ESVM). Guideline on peripheral arterial disease. Vasa. 2019;48, Suppl 102, 1-79.
(24) Rubio JA, Aragon-Sanchez J, Jimenez S, et al. Reducing major lower extremity amputations after the introduction of a multidisciplinary team for the diabetic foot. Int J Low Extrem Wounds 2014; 13: 22-6.
(25) Weck M, Slesaczeck T, Paetzold H, et al. Structured health care for subjects with diabetic foot ulcers results in a reduction of major amputation rates. Cardiovasc Diabetol 2013; 12: 45.
(26) Laoire AN, Murtagh FEM. Systematic review of pharmacological therapies for the management of ischaemic pain in patients with non-reconstructable critical limb ischaemia. BMJ Support Palliat Care 2018; 8: 400-10.
(27) Elgzyri T, Larsson J, Nyberg P, Thorne J, et al. Early revascularization after admittance to a diabetic foot center affects the healing probability of ischemic foot ulcer in patients with diabetes. Eur J Vasc Endovasc Surg 2014; 48: 440-6.
(28) Rogers LC, Andros G, Caporusso J, Harkless LB, et al. Toe and flow: essential components and structure of the amputation prevention team. J Vasc Surg 2010; 52: 23S-27S.
(29) Sottiurai V, White JV. Extensive revascularization or primary amputation: which patients with critical limb ischemia should not be revascularized? Semin Vasc Surg 2007; 20: 68-72.
(30)
Apelqvist JA, Lepantalo MJ. The ulcerated leg: when to revascularize. Diabetes Metab Res Rev 2012; 28 Suppl 1: 30-5.
[33] Abu Dabrh AM, Steffen MW, Asi N, et al. Nonrevascularization-based treatments in patients with severe or critical limb ischemia. J Vasc Surg 2015; 62: 1330-9 e13
(31) Abu Dabrh AM, Steffen MW, Asi N, et al. Nonrevascularization-based treatments in patients with severe or critical limb ischemia. J Vasc Surg 2015; 62: 1330-9 e13
(32) Lejay A, Delay C, Georg Y, et al. Endovascular Surgery, Open Surgery, and Primary Amputation in Nonagenarians Presenting with Critical Limb Ischemia. Ann Vasc Surg 2016; 32: 25-33
(33) Torbjornsson E, Blomgren L, Fagerdahl AM, et al. Risk factors for amputation are influenced by competing risk of death in patients with critical limb ischemia. J Vasc Surg 2019
(34) Van Gils CC, Wheeler LA, Mellstrom M, et al. Amputation prevention by vascular surgery and podiatry collaboration in high-risk diabetic and nondiabetic patients. The Operation Desert Foot experience. Diabetes Care 1999; 22: 678-83
(35) Svensson H, Apelqvist J, Larsson J, et al. Minor amputation in patients with diabetes mellitus and severe foot ulcers achieves good outcomes. J Wound Care 2011; 20: 261-2, 64, 66 passim
(36) Kallio M, Vikatmaa P, Kantonen I, et al. Strategies for free flap transfer and revascularisation with long-term outcome in the treatment of large diabetic foot lesions. Eur J Vasc Endovasc Surg 2015; 50: 223-30
(37) Antoniou GA, Chalmers N, Georgiadis GS, et al. A meta-analysis of endovascular versus surgical reconstruction of femoropopliteal arterial disease. J Vasc Surg 2013; 57: 242-53
(38) Hinchliffe RJ, Andros G, Apelqvist J, et al. A systematic review of the effectiveness of revascularization of the ulcerated foot in patients with diabetes and peripheral arterial disease. Diabetes Metab Res Rev 2012; 28 Suppl 1: 179-217
(39) Bååth C. Åtgärder för att förebygga trycksår. 2019. www.vardhandboken.se/vard-ochbehandling/hud-och-sar/trycksar/atgarder-for-att-forebygga/">https://www.vardhandboken.se/vard-ochbehandling/hud-och-sar/trycksar/atgarder-for-att-forebygga/ (accessed 2020-01-07
(40) Kumlien CR, Jenny. Omvårdnad & kirurgi. Lund: Studentlitteratur; 2016
(41) Davies AH, Hawdon AJ, Sydes MR, et al. Is duplex surveillance of value after leg vein bypass grafting? Principal results of the Vein Graft Surveillance Randomised Trial (VGST). Circulation 2005; 112: 1985-91
(42) Ihlberg L, Luther M, Tierala E, Lepantalo M. The utility of duplex scanning in infrainguinal vein graft surveillance: results from a randomised controlled study. Eur J Vasc Endovasc Surg 1998; 16: 19-27
(43) Lundell A, Lindblad B, Bergqvist D, Hansen F. Femoropopliteal-crural graft patency is improved by an intensive surveillance program: a prospective randomized study. J Vasc Surg 1995; 21: 26- 33; discussion 33-4
(44) Leithead C, Novak Z, Spangler E, et al. Importance of postprocedural Wound, Ischemia, and foot Infection (WIfI) restaging in predicting limb salvage. J Vasc Surg 2018; 67: 498-505
(45) Regionalt vårdprogram för amputation av nedre extremiteten, Region Stockholm, 2019. www.vardgivarguiden.se/globalassets/behandlingsstod/vardprogram/amputation-avnedre-extremitet.pdf">https://www.vardgivarguiden.se/globalassets/behandlingsstod/vardprogram/amputation-avnedre-extremitet.pdf
(46) Ekman I. Personcentrering inom hälso- och sjukvård: från filosofi till praktik. 1. uppl. ed. Stockholm: Liber; 2014
(47) Ekman I, Swedberg K, Taft C, et al. Person-centered care--ready for prime time. Eur J Cardiovasc Nurs 2011; 10: 248-51
(48) Insatser för att förbättra vården för personer med kroniska sjukdomar med mera Överenskommelse mellan staten och Sveriges Kommuner och Landsting 2016. In: Socialdepartementet, editor.; 2016
(49) Aboyans V, Ricco JB, Bartelink MEL, et al. 2017 ESC Guidelines on the Diagnosis and Treatment of Peripheral Arterial Diseases, in collaboration with the European Society for Vascular Surgery (ESVS): Document covering atherosclerotic disease of extracranial carotid and vertebral, mesenteric, renal, upper and lower extremity arteries. Endorsed by: the European Stroke Organization (ESO)The Task Force for the Diagnosis and Treatment of Peripheral Arterial Diseases of the European Society of Cardiology (ESC) and of the European Society for Vascular Surgery (ESVS). Eur Heart J 2018; 39: 763-816
(50) Benartärsjukdom – diagnostik och behandling. En systematisk litteraturöversikt. Statens beredning för medicinsk utvärdering; 2007
(51) Mayor J, Chung J, Zhang Q, et al. Using the Society for Vascular Surgery Wound, Ischemia, and foot Infection classification to identify patients most likely to benefit from revascularization. J Vasc Surg 2019; 70: 776-85 e1
(52) Mills JL, Sr. Update and validation of the Society for Vascular Surgery wound, ischemia, and foot infection threatened limb classification system. Semin Vasc Surg 2014; 27: 16-22
(53) Mills JL, Sr. The application of the Society for Vascular Surgery Wound, Ischemia, and foot Infection (WIfI) classification to stratify amputation risk. J Vasc Surg 2017; 65: 591-93

